Pancréatite aiguë

INTRODUCTION/GÉNÉRALITÉ
La pancréatite aiguë (PA) est une inflammation aiguë de la glande pancréatique déclenchée par la libération d’enzymes activées pouvant aboutir à de la nécrose et à une cascade cytokinique responsable de défaillances multiviscérales.1
PHYSIOPATHOLOGIE
1) Physiologie :
- Les cellules pancréatiques produisent et sécrètent dans les canaux pancréatiques une pro-enzyme inactive, le trypsinogène, qui, une fois dans la lumière duodénale, est transformé par l’entérokinase de la bordure en brosse en trypsine, active.
2) Trigger :
- Les mécanismes aboutissant à l’initiation de la cascade enzymatique sont mal connus. Parmi eux on retrouve : l’ischémie pancréatique, la mutation des gènes responsables de la protection de l’activation intracanalaire enzymatique (SPINK1 et PRSS1), l’obstruction des canaux pancréatiques, l’obstruction des vaisseaux lymphatiques pancréatiques, le reflux de bile, la toxicité directe sur les cellules pancréatiques.
3) Inflammation locale :
- La pancréatite survient lorsque cette pro-enzyme (le trypsinogène) s’active en trypsine dans les cellules pancréatiques, ou dans les canaux pancréatiques et exerce son action protéolytique dans le parenchyme pancréatique. Il en résulte une formation massive de trypsine qui induit une autodigestion de la glande pancréatique et crée une importante inflammation locale avec relâchement de médiateurs inflammatoires (TNF, interleukine(IL)-1, IL6, IL8…).1
- L’inflammation locale aboutit à une modification de la structure de la glande pancréatique. Le pancréas va subir des altérations de sa microcirculation sous forme de vasoconstriction et exclusion progressive des capillaires résultant en une baisse de la vascularisation locale promouvant l’apparition de zones de nécrose, de thromboses vasculaires artérielles ou veineuses de proximité (vaisseaux spléniques), et une inflammation de contiguïté (plèvres).
4) Inflammation systémique :
- L’inflammation locale, avec séquestration liquidienne dans et autour de la glande pancréatique aboutit rapidement à une inflammation systémique (SIRS) avec augmentation des cytokines pro-inflammatoires, augmentation de la perméabilité vasculaire aggravant l’hypovolémie liée au troisième secteur, diminution du tonus vasculaire artériel, augmentation de la perméabilité intestinale associée à une translocation bactérienne, augmentation de l’eau pulmonaire extravasculaire pouvant aboutir à un SDRA, activation de la coagulation pouvant évoluer vers une CIVD.1
- La diminution du volume intravasculaire diminue la perfusion périphérique et favorise la survenue d’une insuffisance rénale de type prérénal.1
HISTORIQUE
Votre texte ici
ÉPIDÉMIOLOGIE
- L'incidence est de 30 pour 100 000 chez l'homme et de 20 pour 100 000 chez la femme.
-
Elle est plus fréquente chez l’homme que chez la femme, traduisant la fréquence de la cause alcoolique.
-
Aux Etats-Unis en 2009, elle était responsable d’environ 275 000 hospitalisations, avec un coût estimé à plus de US$ 2,5 milliards.1
- Il existe 2 formes : la pancréatite aiguë bénigne, dite œdémateuse, et la pancréatite aiguë nécrosante, potentiellement grave.
- La pancréatite aiguë est une maladie fréquente d’évolution simple dans 80 % des cas, mais grevée de complications et d’une mortalité importante dans sa forme sévère.1
- Cette affection est potentiellement grave, son taux de mortalité global est estimé à 3,7%.1
FACTEURS DE RISQUES
Votre texte ici
EXAMEN CLINIQUE
A) Diagnostic positif
Le diagnostic positif de la pancréatite aiguë repose sur l’association d’au moins deux critères parmi les trois suivants :
- Tableau clinique évocateur : Essentiellement une douleur abdominale aiguë intense épigastrique, le plus souvent accompagnée de nausées et vomissements.
- Élévation de la lipasémie d’au moins 3 fois la normale du laboratoire (3N).
- Modification de la structure du pancréas à l’imagerie (tomodensitométrie). 1

A) Douleur abdominale (90 % des cas)
-
épigastrique, parfois de l'hypochondre droit, ou diffuse à tout l'abdomen
-
volontiers transfixiante, irradiant dans le dos en inhibant la respiration,
-
à début rapidement progressif, puis s'aggravant en quelques heures,
-
prolongée, se terminant lentement (au contraire d'une colique),
-
soulagé par l’antéflexion du tronc (prière mahomethane) ou le décubitus latéral gauche (position antalgique en chien de fusil = caractéristique),
-
pouvant être très intense en coup de poignard, résistant aux antalgiques de niveau 1 voire 2.
-
elle peut être associée à une colique hépatique si la cause de la PA est biliaire.
B) Autres symptômes
- Vomissements (50 % des cas), alimentaires puis bilieux ;
- Iléus réflexe (occlusion fonctionnelle) : arrêt des matières et gaz (rarement complet) avec météorisme.
- L'examen clinique est variable selon la sévérité, on peut noter un météorisme et une défense abdominale diffuse ou localisée à l'épigastre et à l'hypochondre droit. Il s'attache aussi à chercher des signes de gravité, notamment des défaillances viscérales : polypnée, signe de déshydratation extracellulaire, instabilité tensionnelle et tachycardie, désorientation.
B) Diagnostic de gravité
Il est essentiel pour poser un pronostic (la mortalité globale est de l'ordre de 5 %) et déterminer le lieu d'hospitalisation adapté à l'état du malade. En raison de la possibilité d’une aggravation secondaire et d’un recours à des techniques radiologiques ou chirurgicales sophistiquées, une hospitalisation en milieu médico-chirurgical spécialisé est hautement souhaitable.1
- Dans 70 à 80 % des cas, la pancréatite est bénigne, œdémateuse (elle guérira en quelques jours).
- Ces malades peuvent être hospitalisés en service de médecine.
- Le seul problème dans ce cas est de déterminer la cause pour prévenir une récidive.
- Dans 20–30 % des cas, la pancréatite est sévère (nécrosante) et met en jeu le pronostic vital.
- La mortalité peut atteindre 20 % (la mortalité globale de la PA est d'environ 3 %).
- Les malades doivent être hospitalisés au minimum en unité de soins continus, voire de soins intensifs.
1) Évaluation de la gravité
- La sévérité d’une pancréatite aiguë se juge sur l’existence de défaillances viscérales et le risque d’évolution sévère sur le calcul du score SIRS.
- Les deux principales causes de décès associées aux PA, d’importance équivalente, sont les défaillances d’organes, dans les premiers jours, et l’infection de la nécrose pancréatique, entre la 2ème et la 4ème semaine d’évolution de la PA. Sur le plan physiopathologique, la défaillance d’organe précoce associée à l’hypovolémie, fait probablement le lit de la surinfection de nécrose tardive, du fait de l’existence d’une hypoperfusion mésentérique associée à une translocation bactérienne.1
Le bilan de gravité d'une pancréatite aiguë doit évaluer :
- l’analyse du terrain
- l’existence de défaillances d’organe
- l’importance de l’inflammation systémique (SIRS)
- la biologie
- l’atteinte pancréatique à l'imagerie
a) Analyse du terrain
- L’âge supérieur à 80 ans, les comorbidités, et une obésité sont associés à des formes de PA plus graves.
- L'obésité est un facteur de risque indépendant de gravité.
b) Défaillances d’organe
- La présence d'une défaillance viscérale au stade initial de la poussée traduit une forme d'emblée grave, que ce soit une détresse respiratoire, une défaillance cardio-vasculaire (choc) ou une oligoanurie.
- Il s'agit d'une situation rare (15 %) associée à une mortalité de plus de 50 %.
- Les défaillances viscérales sont dues à un syndrome de réponse inflammatoire systémique (SIRS) intense, caractérisé par une sécrétion massive de cytokines pro-inflammatoires.
+ Le syndrome de détresse respiratoire aiguë de l'adulte (SDRA) est une complication grave des pancréatites aiguës nécrosantes :
-
Une hypoxémie est souvent présente, parfois sans manifestation clinique
-
Le SDRA peut nécessiter une ventilation artificielle en pression expiratoire positive avec une
fraction d'oxygène élevée.
-
Radiologiquement, on observe des opacités alvéolaires diffuses bilatérales réalisant au maximum l'aspect de «poumons blancs».
-
Il s’agit d’un oedème lésionnel dont la physiopathologie n’est pas exactement déterminée mais qui s’intègre dans le cadre d’une exsudation plasmatique importante.
-
Un épanchement pleural peut être associé. Il est en général de type réactionnel. Dans des cas plus rares, il peut être provoqué par une fistule pancréatico-pleurale.
+ L'insuffisance rénale est observée dans environ 20 % des cas :
-
Elle est fonctionnelle dans 75 % des cas et organique dans 25 % des cas ;
-
c'est un facteur pronostique péjoratif.
-
L'insuffisance rénale fonctionnelle peut s'expliquer par l'hypovolémie ou le choc consécutif à la PA ; la pathogénie des néphropathies tubulaires est le plus souvent secondaire à une nécrose tubulaire aiguë.
c) L’intensité de la réponse inflammatoire systémique
+ Le SIRS est défini par l'association d'au moins 2 des conditions suivantes :
-
température < 36 °C ou > 38 °C,
-
fréquence cardiaque > 90/min,
-
fréquence respiratoire > 20/min ou PaCO2 < 32 mmHg,
-
leucocytose >12000/mm3, <4000/mm3 ou présence de formes immatures circulantes (> 10 % des cellules).
L’existence d’un SIRS est présente chez environ la moitié des patients à l’admission, mais disparaît ensuite chez plus de la moitié de ces patients après remplissage vasculaire adéquat. Sa présence à l’admission et surtout sa persistance plus de 48 heures prédisent une évolution sévère et un sur-risque de mortalité.1 Un SIRS persistant plus de 48 heures est associé à une mortalité de 25 % versus 8 % pour un SIRS transitoire.1 La sensibilité et la spécificité d’un SIRS persistant pour la prédiction de la mortalité sont respectivement de 77-89 % et 79-86 %. Un SIRS présent à l’admission a une sensibilité de 100 % mais une spécificité de 31 %.1
+ Une CRP > 150 mg/L dans les 48 premières heures est associée à la mortalité, indépendamment des résultats du score de Balthazar.1
EXAMENS COMPLÉMENTAIRES
Le diagnostic biologique d’une pancréatite aiguë doit être réalisé le plus tôt possible, au mieux dans les 48 heures après le début des signes cliniques (douleur abdominale aiguë intense épigastrique, le plus souvent accompagnée de
La lipasémie a une efficacité diagnostique supérieure à celle de l’amylasémie pour le diagnostic de la pancréatite aiguë.
clinique évocateur et d’une élévation de la lipasémie d’au moins 3 fois la clinique évocateur et d’une élévation de la lipasémie d’au moins 3 fois la normale du laboratoire (3N).
En cas de lipasémie inférieure à 3N, il faut tenir compte du temps écoulé entre le début des signes cliniques et le dosage de la lipase.1
Diagnostic de gravité
DIAGNOSTICS DIFFÉRENTIELS
Votre texte ici
ÉTIOLOGIE
- La migration d'un calcul biliaire dans le cholédoque et la consommation chronique et prolongée d'alcool, sont les deux causes principales de PA et représentent environ 40 % des cas chacun (soit 80 % des causes).1 1
- Les 20 % restants sont dus à des causes nombreuses et variées dont la recherche dépend du contexte.
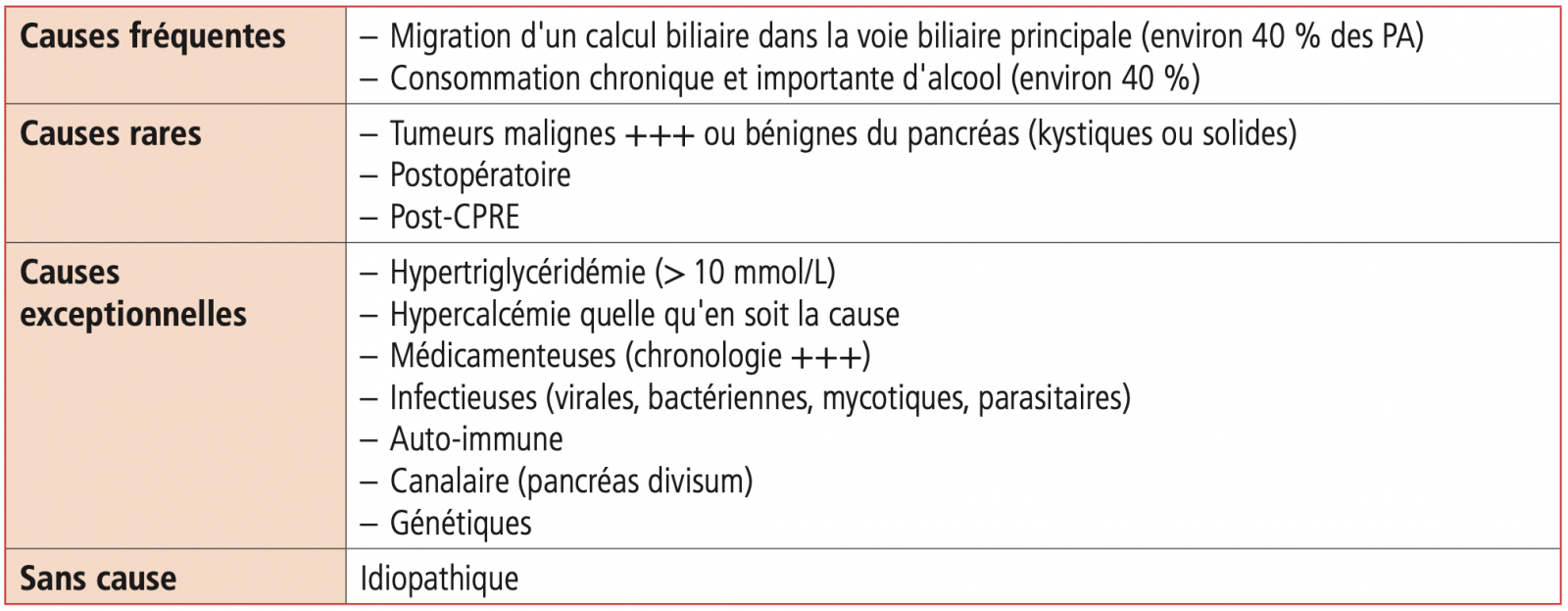
A) Lithiase biliaire
Le diagnostic étiologique de l'origine biliaire est essentiel afin de prévenir la récidive dont le moment et la gravité sont imprévisibles. Ce diagnostic repose sur des arguments cliniques, biologiques et d'imagerie :
1) Physiopathologie de la PA lithiasique
- Le mécanisme de la PA biliaire résulte d'une obstruction plus ou moins prolongée de la jonction bilio-pancréatique par un calcul biliaire. Le risque est d'autant plus important que les calculs sont de petite taille (<3 mm) et nombreux (≥4) et que le canal cystique est large.
- La présence d'une lithiase vésiculaire au cours d'une pancréatite aiguë permet un diagnostic de forte présomption de l'origine biliaire.
- 80% des calculs cholédociens sont évacués spontanément
Elle se déclencherait en 3 phases :
- Lithogenèse puis migration dans le cystique puis le cholédoque
- Obstruction des voies pancréatiques par le calcul
- Hyperpression de la papille vers la région acineuse du pancréas responsable d'une PA
2) Argument en faveur d'une étiologie biliaire
a) Paramètres cliniques :
- Ce sont les facteurs de risque de la lithiase biliaire : âge > 50 ans, sexe féminin, surcharge pondérale, multiparité, antécédents familiaux de lithiase biliaire.
b) Paramètres biologique :
- Le meilleur signe biologique de migration lithiasique est la présence d'un pic d'hypertransaminasémie très précoce et très transitoire (< 48 heures). Ce pic est parfois important (jusqu'à 50 fois la limite normale supérieure) et prédomine sur les ASAT dans les premières 24 heures puis sur les ALAT au-delà de 24 heures après le début des douleurs.
- L'élévation de la bilirubine totale (> 40 μmol/L) traduit généralement le blocage d'un calcul dans l'ampoule de Vater.
c) Paramètres d'imagerie :
- La mise en évidence d'une origine biliaire par imagerie doit s'envisager en urgence, pour faire le diagnostic étiologique et traiter une éventuelle lithiase enclavée dans l'ampoule.
- L'échographie est un examen rapide et efficace pour mettre en évidence une lithiase vésiculaire ou une dilatation de la voie biliaire principale.
- L'échographie doit être réalisée systématiquement dans les premières 48 heures.
- Le scanner a une mauvaise sensibilité pour le diagnostic de lithiase biliaire.
- En cas de doute, une échoendoscopie ou une bili-IRM peuvent être envisagées
B) Alcool
La pancréatite aiguë alcoolique correspond dans la très grande majorité des cas (> 90 %) à une poussée inaugurale de pancréatite chronique calcifiante. Lors des premières poussées de PA alcoolique, les signes de pancréatite chronique sont habituellement absents (calcifications pancréatiques, irrégularité des canaux pancréatiques) car ils apparaissent après plusieurs mois ou années d'évolution.
1) Physiopathologie de la PA alcoolique
Trois théories sont décrites :
-
Reflux du contenu duodénal dans les canaux pancréatiques ou biliaires par diminution du tonus du sphincter d'Oddi induit par l'alcool.
-
Augmentation des sécrétions pancréatiques induite par une prise aiguë d'alcool, associée à une élévation du tonus du sphincter d'Oddi.
-
Toxicité pancréatique directe de l'alcool, ou de ses métabolites, responsable d'une activation des enzymes du pancréas.
2) Argument en faveur d'une étiologie alcoolique
- Le contexte (homme, âge proche de 40 ans)
- La présence d'autres signes d'imprégnation alcoolique (VGM, γ-GT, autre maladie alcoolique...).
- Pour retenir cette cause, il faut une consommation d'alcool prolongée (généralement >10 années) et importante (>10 verres d'alcool par jour).
-
Il doit rester un diagnostic d'élimination après avoir exclu les autres causes et notamment la lithiase biliaire (même chez un patient éthylique). En effet, un patient alcoolique peut faire une PA lithiasique et les PA lithiasiques sont plus fréquentes chez les patients ayant une pancréatite chronique.
C) Causes plus rares (< 20 %) :
1) Métaboliques
-
L'hypertriglycéridémie : les hyperlipoprotéinémies de type I ou V se compliquent de pancréatite aiguë dans 30 % des cas. On considère qu'un taux de triglycérides > 10 mmol/L est nécessaire pour attribuer une pancréatite aiguë à une hypertriglycéridémie.
-
L'hypercalcémie (quelle qu'en soit la cause) : cause de pancréatite aiguë dans 1 % des cas. La pancréatite aiguë complique 5 à 10 % des hyperparathyroïdies et sa pathogénie n'est pas encore clairement reconnue.
2) Tumorales
-
Il peut s'agir d'un adénocarcinome comprimant le canal pancréatique principal ou d'une tumeur bénigne plus rare comme la tumeur intracanalaire papillaire mucineuse pancréatique (TIPMP).
-
Le scanner et surtout l'IRM peuvent mettre en évidence des dilatations des canaux pancréatiques;
3) Pancréatites médicamenteuses
-
L'imputabilité est difficile à affirmer (critères d'imputabilité intrinsèque et extrinsèque à vérifier).
-
La chronologie des faits par prise médicamenteuse par rapport à la PA doit être soigneusement reconstituée.
-
Parmi les médicaments incriminés, on peut citer l'azathioprine et la 6-mercaptopurine, le chlorothiazide et le furosémide, les tétracyclines, les œstrogènes, l'acide valproïque, la cimétidine, la méthyldopa.
-
Il est surtout important de faire le diagnostic de PA de façon rigoureuse et de ne pas considérer comme des PA une simple élévation de la lipasémie sans autre symptôme. Il ne faut doser la lipasémie qu'en cas de douleurs évocatrices de PA et non pas systématiquement sous prétexte qu'un médicament pancréatotoxique a été prescrit.
4) Pancréatites Infectieuses
- Virus : Les pancréatites aiguës infectieuses sont essentiellement virales et rencontrées principalement au cours d'infection ourlienne, de CMV, du VIH, d'hépatite B, d'entérovirose (Echovirus et Coxsackie).
- Bactéries et mycotiques : Les pancréatites bactériennes ou mycotiques sont rares.
- Parasites : Les parasitoses de type ascaridiose, distomatose, ou hydatidose peuvent entraîner des pancréatites aiguës au cours de la migration des larves à travers le sphincter d'Oddi et bloquer le canal de Wirsung.
- A part, le VIH :
- Le virus lui-même
- Les infections opportunistes: CMV, Toxoplasmose, Mycobacterium avium, Cryptosporidium
- Les médicaments anti-rétroviraux
- L'hypertriglycéridémie induite par les antirétroviraux
5) Pancréatites postopératoires/post-traumatiques
-
Vues essentiellement après chirurgie biliaire ou gastrique.
-
Pancréatites aiguës secondaires à une cholangio-pancréatographie rétrograde endoscopique (CPRE), observées dans environ 5 % des cas.
6) Anomalie canalaire
-
Pancreas divisum : anomalie embryonnaire pancréatique fréquente dans la population générale (entre 5 et 10 % de la population) mais elle peut aller jusqu'à 23 % des cas de pancréatite aiguë. Le diagnostic est posé avec la CPRE ou l'IRM. Cette anomalie résulte de l'absence de fusion des deux ébauches pancréatiques lors de l'embryogenèse. Elle constitue peut-être une cause de pancréatite aiguë récurrente, bien que ce fait soit discuté.
-
Pancréas annulaire : diagnostic posé avec la CPRE ou l'IRM. Cette anomalie rare résulte d'une mauvaise embryogenèse du pancréas. Il persiste une ébauche pancréatique qui va enserrer le duodénum.
-
DKPA (dystrophie kystique sur pancréas aberrant) : associant une obstruction duodénale et des épisodes répétés de PA. Un pancréas aberrant situé dans la paroi duodénale va se kystiser et comprimer le duodénum.
7) Autres causes
- Les pancréatites aiguës post-traumatiques correspondent le plus souvent à des traumatismes fermés au cours d'accident d'automobile ou de deux roues par écrasement de l'isthme pancréatique sur l'axe rachidien.
-
Les pancréatites génétiques sont à l'origine de pancréatites récidivantes dès l'enfance et peuvent mettre en cause différents gènes dont le gène CFTR incriminé dans la mucoviscidose.
-
Les pancréatite auto-immune (pouvant s'intégrer dans une maladie systémique à IgG4 ou être associée à une maladie inflammatoire de l'intestin, maladie de Crohn ou rectocolite hémorragique).
- Les pancréatites idiopathique : dans 10 à 20 % des cas environ, la pancréatite aiguë reste sans cause retrouvée .
COMPLICATIONS
Votre texte ici
PRISE EN CHARGE THÉRAPEUTIQUE
Votre texte ici
ÉVOLUTION/PRONOSTIC
Votre texte ici
PRÉVENTION
Votre texte ici
SURVEILLANCE
Votre texte ici
CAS PARTICULIERS
Votre texte ici
THÉRAPIES FUTURES
Votre texte ici
