Vertiges

INTRODUCTION/GÉNÉRALITÉ
A) Equilibration
- L’équilibre est un état physique corporel tel que l’individu n’éprouve aucune gêne à maintenir sa posture et son regard, et à s’orienter.
- L’équilibration est une fonction, disposant de capteurs et d’effecteurs, dont la fonction première est d’assurer l’équilibre de l’individu. C’est gérer en temps réel une somme considérable d’informations en provenance à la fois de l’environnement et du sujet lui-même, de façon à ce que ce dernier adapte en permanence la position et les mouvements de son corps pour satisfaire au maintien de sa posture, de son regard et de son orientation. L’équilibration est donc une fonction statique et dynamique.
B) Vertige
- Le terme vertige vient du latin « vertere » qui signifie tourner.
- Le vertige est un symptôme, sensation subjective de déplacement du patient par rapport à son environnement ou de l’environnement par rapport à lui, ceci en l’absence de tout mouvement objectif.
- Le vertige est une illusion de mouvement qui se traduit par une impression de rotation ou de déplacement linéaire, soit du patient, soit de l’environnement.
- Il conçoit que le « vertige » comme illusion de mouvement est un sous-ensemble de l’entité « trouble de l’équilibration ».
- Le vertige ou « vertige vrai » traduit généralement une atteinte du système vestibulaire, de la périphérie à ses connexions centrales (oreille interne, nerf vestibulaire, noyaux vestibulaire, voies vestibulaires centrales).
- L’ataxie posturale est une sensation d’instabilité ou d’ébriété. L’ataxie posturale trouve son origine dans les organes intervenant dans la fonction d’équilibration. Elle peut être d’origine vestibulaire, mais également d’autre origine comme cérébelleuse ou proprioceptive.
- A la phase aiguë, le patient vertigineux est anxieux et inquiet sur son état. En cas de vertiges chroniques ou récidivants, le patient vertigineux est fréquemment en errance médicale avec de nombreux examens complémentaires souvent inutiles, traduisant une détresse avec altération de sa qualité de vie. Le vertige peut amener le patient à modifier son mode de vie, même en l’absence du symptôme, avec des retentissements sur sa vie professionnelle, familiale et sociale.
-
Les plaintes du patient sont très variables : « J’ai le vertige… Je perds l’équilibre… Ça tourne… Ça tangue… Ça bouge… J’ai le mal de mer… Comme dans un manège… Comme sur un bateau… J’ai le tournis… Je ne tiens pas sur mes jambes… Le sol se dérobe… Une force me pousse… Je fais un malaise… J’ai la nausée… Je vais vomir… Je m’enfonce dans le sol… J’ai l’impression d’avoir bu… Je ne suis pas dans mon assiette… »
-
Mais derrière le terme « vertige », se cachent de nombreux symptômes. Le terme vertige est souvent utilisé par les patients pour désigner bien autre chose qu’un vertige au sens médical du terme. Un « faux vertige » correspond aux sensations diverses, d’origines multiples, décrites par le patient sous le vocable «vertige», mais n’entrainant pas un réel déséquilibre, pas une illusion de mouvement, et pour lesquelles l’origine ne correspond pas à une lésion des voies vestibulaires centrales ou périphériques. L’examen nécessitera donc d’éliminer les « faux vertiges »
-
Le vertige est un symptôme fréquent, banal, mais pouvant révéler une cause grave. Le vertige peut être secondaire à une atteinte centrale neurologique mettant en jeu le pronostic vital du patient. Cela justifie la prise en charge en urgence du patient vertigineux, même si l’étiologie centrale au vertige est moins fréquente que l’étiologie périphérique.
-
Le vertige est plus fréquemment secondaire à une atteinte périphérique ORL, et dans ce cas, le pronostic fonctionnel est en jeu.
La démarche diagnostique doit donc suivre le raisonnement suivant en gardant en tête que « le patient vertigineux ne mourra pas d’un vertige périphérique ORL, mais pourra mourir d’un vertige central neurologique » :
- Eliminer les faux vertiges.
- Rechercher l’urgence neurologique.
- Confirmer l’étiologie du vertige périphérique.
HISTORIQUE
ANATOMIE/PHYSIOPATHOLOGIE
A) Bases anatomiques et physiologiques du système vestibulaire périphérique
1) Vestibule
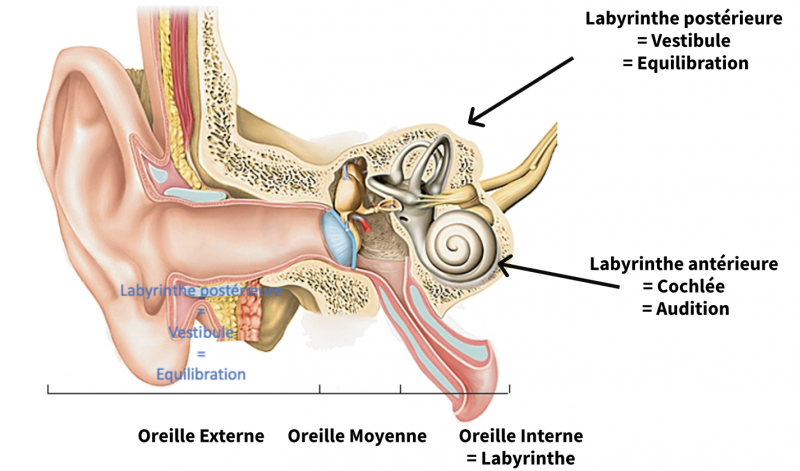
- L’os temporal, plus particulièrement le rocher ou partie pétreuse de l’os temporal, contient de nombreux éléments nobles dont l’oreille interne ou labyrinthe.
- Le labyrinthe antérieure ou cochlée participe à l’audition.
- Le labyrinthe postérieure ou vestibule participe à l’équilibration.
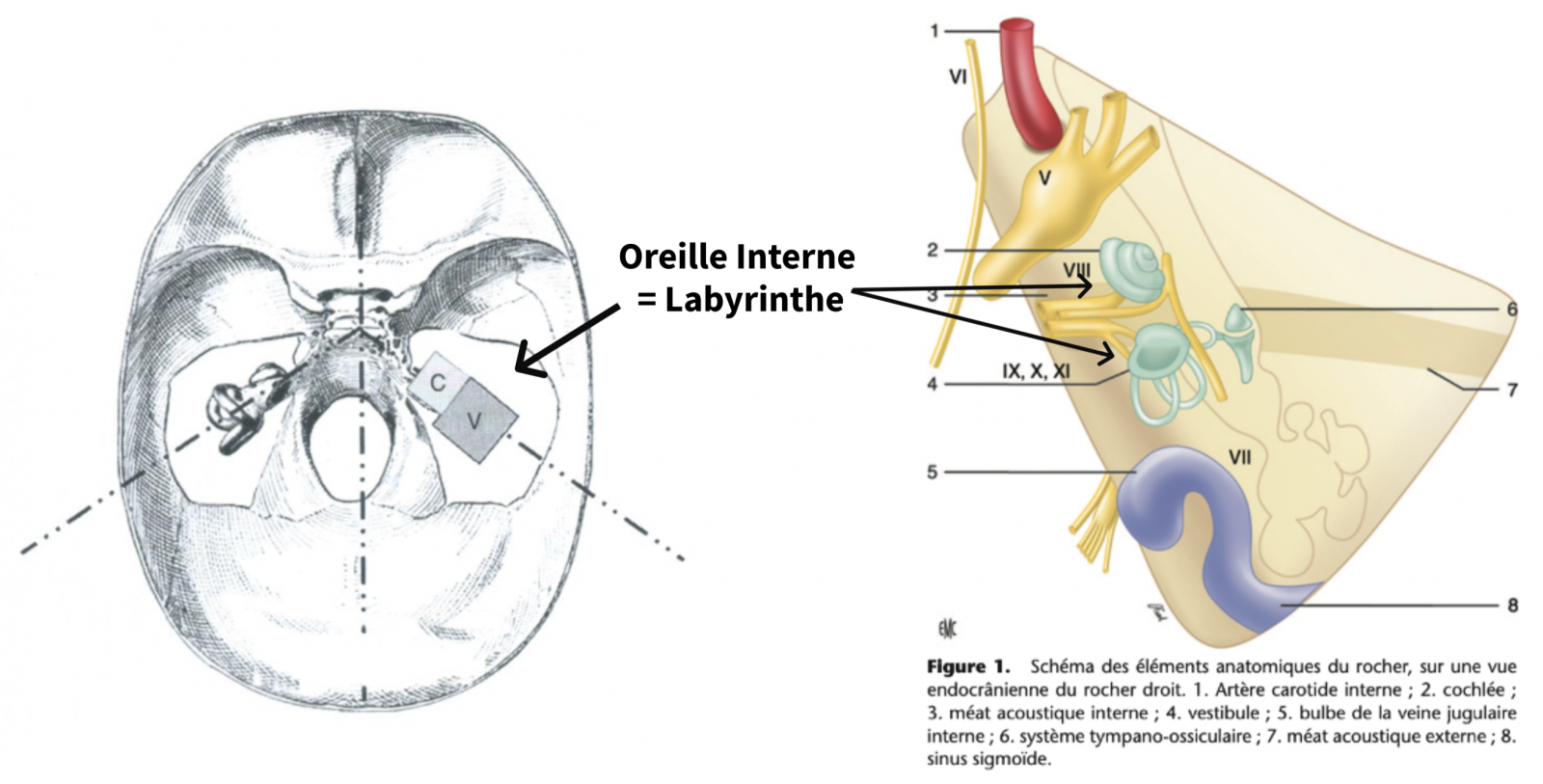
Ces deux compartiments à fonctions différentes, le labyrinthe antérieure ou cochlée participant à l’audition, et le labyrinthe postérieure ou vestibule participant à l’équilibration, communiquent parfaitement sur le plan anatomique. Anatomiquement, on distingue le labyrinthe osseux et le labyrinthe membraneux.
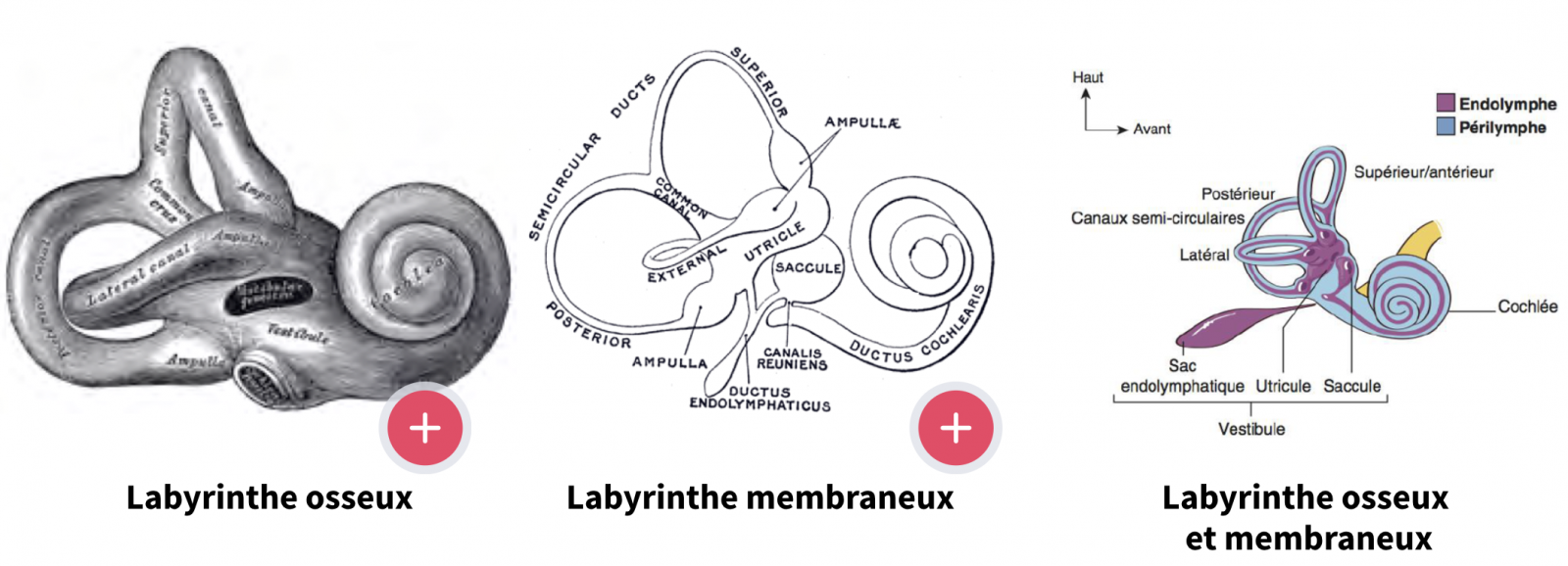
- Le labyrinthe osseux, à la partie antéro-interne du rocher, est une cavité creusée dans l’os et contenant de la périlymphe. Il constitue une coque d’os compact autour du labyrinthe membraneux dont il est séparé par les espaces périlymphatiques.
- Le labyrinthe membraneux, à l’intérieur du labyrinthe osseux, est composé de complexes cavités aux parois molles conjonctivo-épithéliales communiquant entre elles, formant un système clos remplie d’endolymphe et contenant les organes sensoriels. Il est formé d’une tunique fibreuse doublée intérieurement d’une tunique épithéliale différenciée à certains niveaux pour former les zones sensorielles, et contenant le liquide endolymphatique.
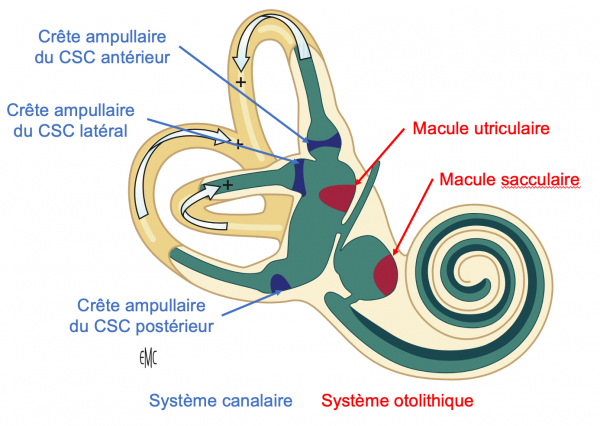
Le labyrinthe postérieur ou vestibule constitue le système vestibulaire périphérique. Chaque vestibule est constitué de 3 canaux semi-circulaires, de l’utricule et du saccule. Les canaux semi-circulaires forment le système canalaire. L’utricule et le saccule forment le système otolithique. Nous avons vu que les zones sensorielles se situent dans le labyrinthe membraneux. Le système vestibulaire périphérique est sensible à la position et aux déplacements de la tête dans les trois dimensions.
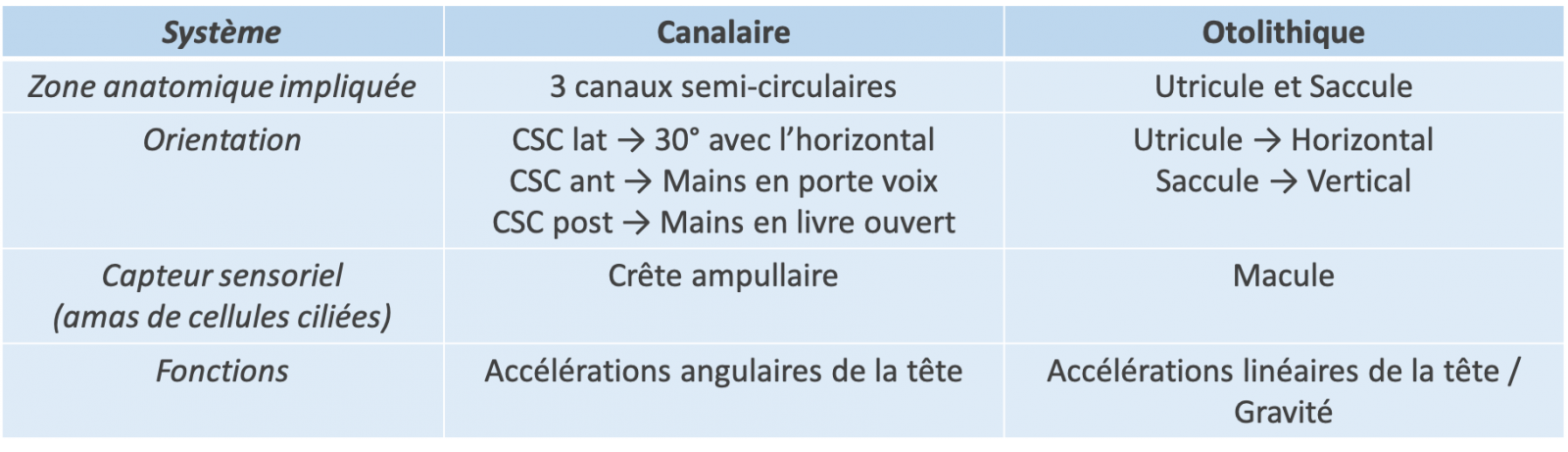
2) Le système canalaire
Le système canalaire est composé de 3 canaux semi-circulaires (pour chaque oreille). Ces 3 tubes membraneux, creux, arciformes, et remplis d’endolymphe, viennent s’implanter sur l’utricule par leurs deux extrémités. Ils sont orientés dans les 3 plans de l’espace :
- CSC antérieur ou supérieur,
- CSC postérieur,
- CSC latéral ou horizontal.
Chaque canal comporte une dilatation à une de ses extrémités qui correspond à l’ampoule. Le capteur sensoriel situé au sein de l’ampoule est la crête ampullaire. La crête ampullaire est un bourrelet épithélial recouvert de cellules ciliées sensorielles. Cette crête est surmontée par la cupule, substance gélatineuse dans laquelle sont implantés les cils des cellules ciliées. Au sein des canaux semi-circulaires, les crêtes ampullaires détectent les mouvements de rotation de la tête, les accélérations angulaires.
3) Le système otolithique
- Le système otolithique est composé de l’utricule et du saccule (pour chaque oreille). L’utricule a une position postérosupérieure et reçoit l’abouchement des 3 canaux semi-circulaires. Le saccule a une position antéroinférieure, et présente une proximité avec la cochlée.
- Le saccule et l’utricule comportent chacune un capteur sensoriel, la macule otolithique. On distingue la macule sacculaire et la macule utriculaire (pour chaque oreille). La macule est formée par un amas de cellules ciliées sensoriels. Ces cellules ciliées sont recouvertes par la membrane otoconiale ou otolithique dans laquelle sont implantés leurs cils. Cette membrane gélatineuse est de nature protidique contenant à sa surface des cristaux de carbonate de calcium, les otoconies ou otolithes (à l’origine de la physiopathologie des vertiges positionnels paroxystiques bénins ou VPPB).
- Au sein de l'utricule et du saccule, les macules otolithiques détectent les mouvement linéaires de la tête et la direction gravitaire.
B) Physiopathologie de l’équilibration
1) Capteurs et effecteurs
L’équilibre n’est atteint que si la situation désirée est conforme à la situation réelle.
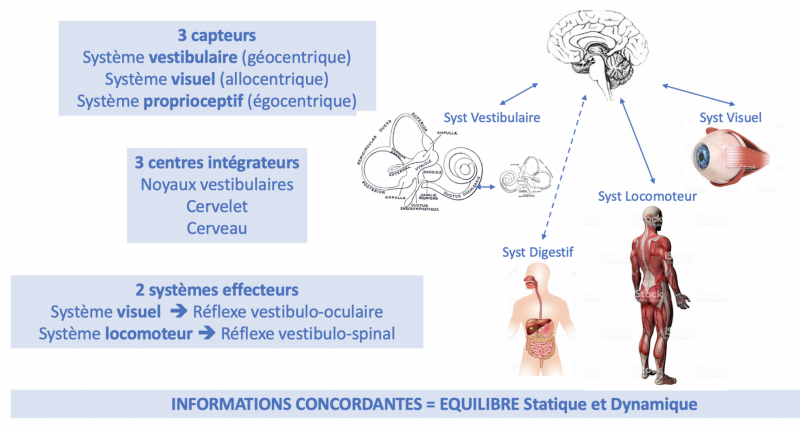
- Pour percevoir la situation réelle, l’individu dispose de 3 capteurs.
- Pour décider quelle situation il désire, il dispose des centres corticaux.
- Pour ajuster sa situation réelle sur celle désirée, il utilise des centres automatiques de traitement et de commandes, et 2 systèmes effecteurs moteurs.

Le système vestibulaire est constitué par le vestibule comme vu précédemment. Chaque vestibule est constitué de 3 canaux semi-circulaires (système canalaire), de l’utricule et du saccule (système otolithique). Pour les canaux semi-circulaires, le capteur sensoriel est la crête ampullaire située au sein de l’ampoule. La saccule et l’utricule comportent chacune un capteur sensoriel, la macule otolithique. Le système vestibulaire renseigne des informations sensorielles selon un référentiel spatial géocentrique. C’est le référentiel gravitationnel.
L’orientation des 3 canaux semi-circulaires (CSC) se fait dans les 3 plans de l’espace :
- CSC antérieur ou supérieur : mains en porte voix;
- CSC postérieur : mains en livre ouvert ;
- CSC latéral ou horizontal : 30° avec l’horizontale.
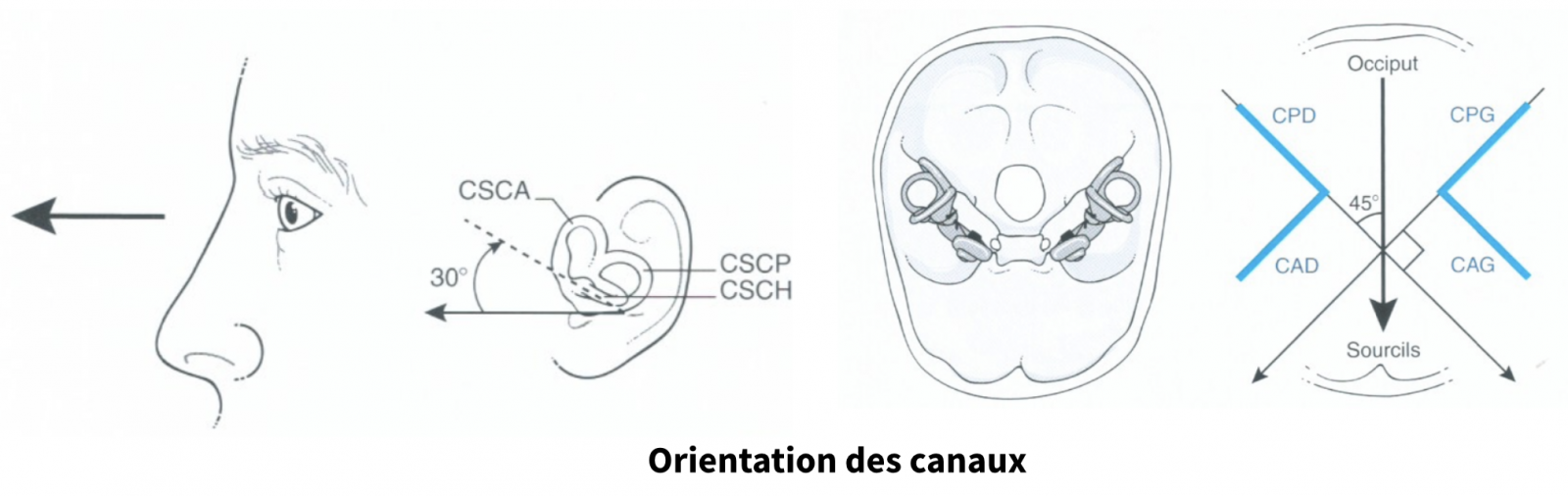
Les 2 vestibules (droit et gauche) sont couplés, et les canaux fonctionnent par couples de canaux semi-circulaires dans le même plan travaillant en push-pull (l’un est excité pendant que l’autre est inhibé).
- Les CSC antérieurs et postérieurs sont coplanaires et s’associent pour former le système canalaire vertical. Ainsi, le plan du canal postérieur gauche est le même que celui du canal antérieur droit, alors que le canal postérieur droit est, lui, dans le même plan que celui du canal antérieur gauche.
- Les 2 CSC latéraux sont coplanaires, et s’associent pour former le système canalaire horizontal.
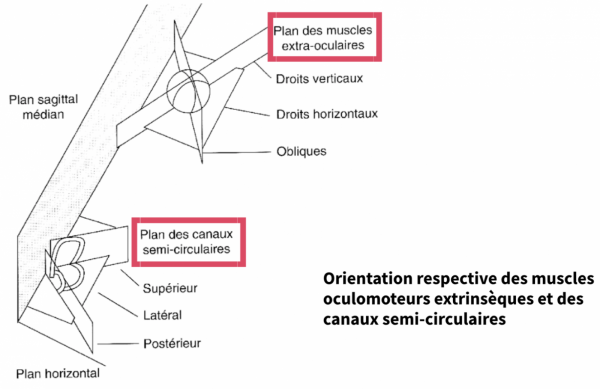
Chaque couple de CSC est directement relié à un couple de muscles oculomoteurs (par exemple, les CSC latéraux avec les muscles oculomoteurs droits horizontaux). Cet alignement permet une correspondance directe entre le plan des capteurs (capteurs vestibulaires) et le plan des effecteurs (muscles oculomoteurs pour maintien du regard), et est donc garant ’une efficacité et d’une rapidité du système.
En situation statique, les capteurs ampullaires n’envoient aucune information. En situation dynamique, suite à un mouvement de rotation de la tête, les courants liquidiens d’endolymphe au sein des canaux semi-circulaires vont modifier l’inclinaison des cils des cellules ciliées sensorielles des crêtes ampullaires, donc leur fonction.Au sein des canaux semi-circulaires, les crêtes ampullaires détectent les mouvements de rotation de la tête, les accélérations angulaires.
Dans chaque oreille, l’orientation des macules fait que la macule sacculaire et la macule utriculaire sont perpendiculaires entre elles. La macule sacculaire a une orientation verticale, et est donc un capteur d’accélération vertical (« sAccule = Ascenseur »). La macule utriculaire a une orientation horizontale, et est donc un capteur d’accélération horizontale (« Utricule = voitUre »). En position statique, le poids des otolithes soumis à la gravité va être responsable d’une inclinaison des cils des cellules ciliées sensorielles des macules qui informera sur la position de la tête dans l’espace par rapport à l’axe gravitaire. En situation dynamique, suite à un mouvement linéaire de la tête, les courants liquidiens d’endolymphe au sein de l’utricule et/ou de la macule vont modifier l’inclinaison des cils des cellules ciliées sensorielles des macules, donc leur fonction. Au sein de l’utricule et du saccule, les macules otolithiques détectent les mouvements linéaires de la tête et la direction gravitaire.
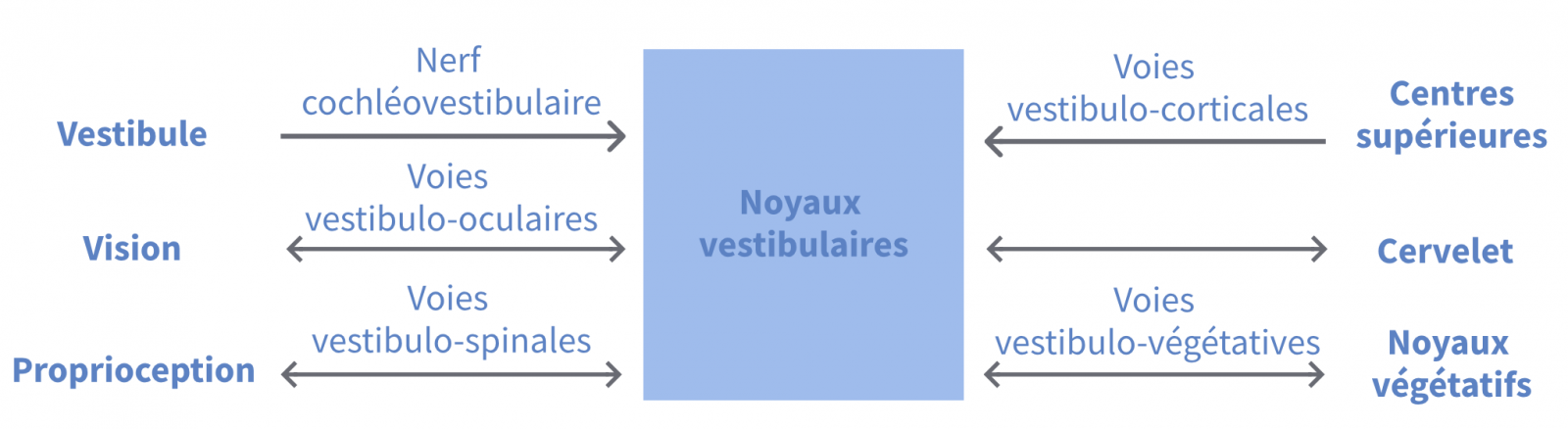
Les informations issues du vestibule sont véhiculées dans le nerf cochléovestibulaire vers les noyaux vestibulaires du tronc cérébral. Le nerf cochléovestibulaire (VIIIème nerf crânien) transporte les informations concernant l’équilibration dans sa portion vestibulaire, et les informations concernant l’audition dans sa portion cochléaire. Il présente une grande proximité avec le nerf facial (VIIème nerf crânien) dans le méat acoustique interne et l’angle pontocérébelleux. Il pénètre dans le tronc cérébral par le sillon bulbopontique pour rejoindre les noyaux vestibulaires.
Le système visuel renseigne des informations sensorielles selon un référentiel spatial allocentrique. C’est le référentiel extérieur environnemental. Il utilise la vision (centrale mais surtout périphérique) qui apprécie l’orientation des objets dans l’espace, les relations spatiales entre ces objets et l’horizon.
Le système proprioceptif renseigne des informations sensorielles selon un référentiel spatial égocentrique. C’est le référentiel de son propre corps. Il utilise les récepteurs musculaires, articulaires et cutanés, qui fournissent des informations sur la position de la tête, du tronc
et des membres, mais également sur le contact avec les objets extérieurs et le sol.

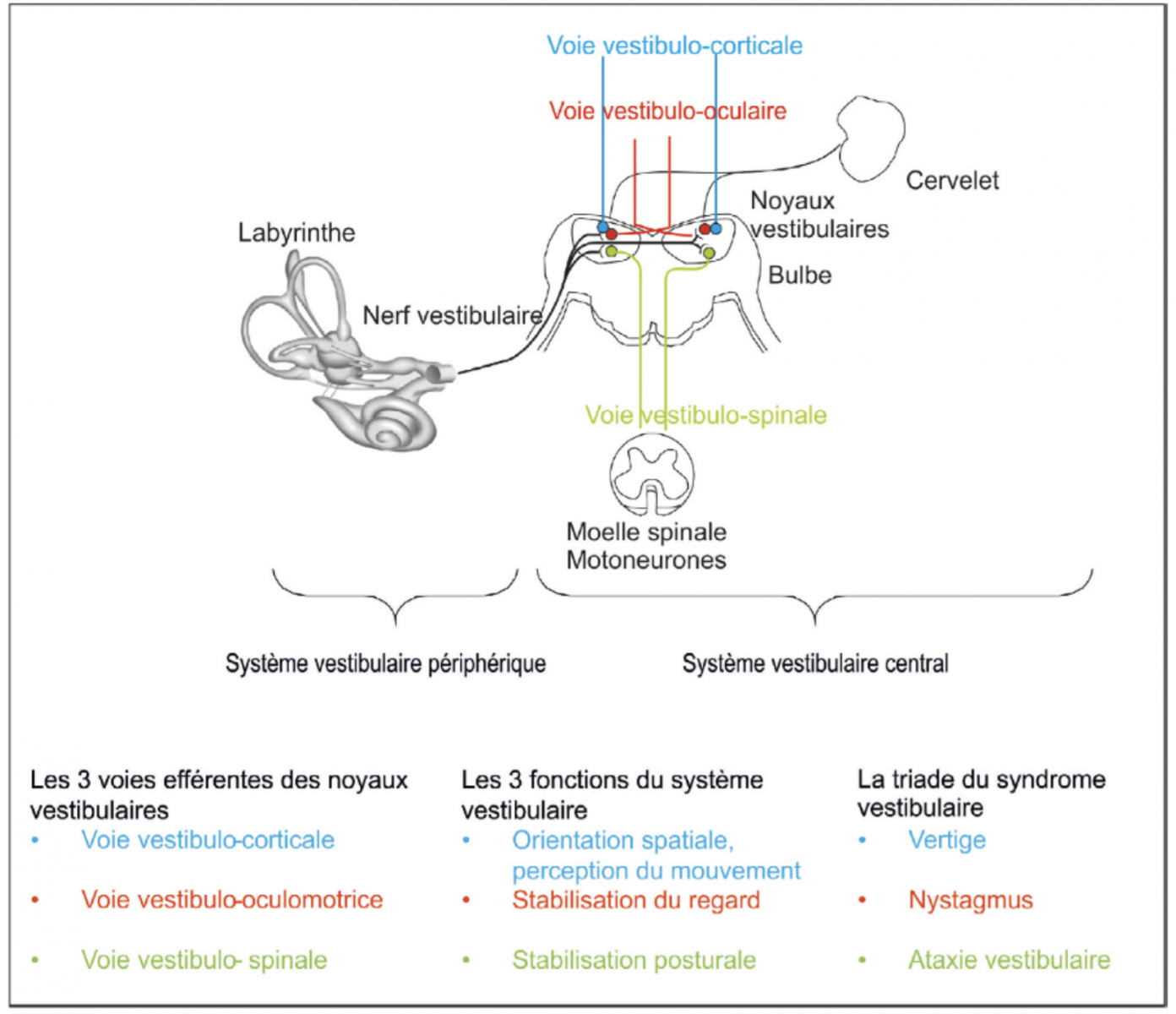
Les noyaux vestibulaires constituent un véritable centre primaire de l’équilibration en intégrant les informations provenant du vestibule, de la vision, de la proprioception, des centres supérieures, du cervelet, et des noyaux végétatifs.
- Les noyaux vestibulaires intègrent les informations vestibulaires (ou labyrinthiques) issues des capteurs sensoriels ampullaires et maculaires par le nerf cochléovestibulaire. Les noyaux vestibulaires vont également intégrer les informations visuelles par les voies vestibulo-oculaires, et les informations proprioceptives par les voies vestibulo-spinales.
- La connexion avec les centres supérieures se fait par les voies vestibulo-corticales, innombrables et complexes. Elles permettent au cerveau de créer une perception consciente de la position et des mouvements du corps par rapport à l’environnement
-
Les noyaux vestibulaires sont connectés avec les noyaux végétatifs du tronc cérébral par les voies vestibulo-végétatives. Le reflexe vestibulovégétatif (ou vestibulovagal) adapte les fonctions végétatives aux changements de position.
-
Les noyaux vestibulaires sont également étroitement connectés avec le cervelet vestibulaire (partie basse du cervelet, ou archéocervelet), qui participe aux différentes fonctions vestibulaires et apparait comme le coordinateur des connections vestibulaires (« le chef d’orchestre »).
Les 2 systèmes effecteurs sont :
- Le système visuel par le reflexe vestibulo-oculaire (VOR) qui permet de stabiliser le regard au cours des mouvements de la tête en générant un mouvement de l’œil en sens inverse, donc de stabiliser l’image de la scène visuelle sur la rétine pour être correctement analysée;
- Le système locomoteur par le reflexe vestibulo-spinal qui aide à maintenir la position érigée pendant la station debout et à piloter l’équilibre au cours de la marche.
2) Fonctions
L’ensemble de ces réseaux neuronaux participent à 3 fonctions principales :
- La perception de nos déplacements et de l’orientation spatiale, grâce aux voies vestibulo-corticales,
- La stabilisation du regard pendant nos déplacements, grâce au reflexe vestibulo-oculaire,
- Le contrôle postural statique et dynamique, grâce au reflexe vestibulo-spinal.
Plus largement, on parle d’équilibre statique et dynamique si toutes les informations sont concordantes.
3) Caractéristiques du système
- L’équilibre est assuré par un système multifactoriel. Vision, vestibule et proprioception adressent simultanément leurs informations aux centres neurologiques (maintien de l’équilibre par interconnexion des différentes voies).
- Ces informations parviennent aux centres intégrateurs par des voies nerveuses « montées en parallèle ». C’est la raison pour laquelle l’équilibre peut se maintenir même si certaines des informations sont incomplètes, absentes, ou incohérentes. La destruction de l’une des voies d’informations n’entraîne pas l’arrêt du fonctionnement de tout le système.
-
Le système est doué de compensation, c’est-à-dire qu’il peut s’adapter en cas de lésion par nouveau mode d’organisation. Le système nerveux central peut se « recalibrer », se « reprogrammer », on parle de plasticité cérébrale, de compensation centrale.
-
Le système est hiérarchisé selon la fréquence. Pour les mouvements lents (de basses fréquences), le capteur visuel a plus de poids que le capteur labyrinthique (vision > vestibule > proprioception), contrairement aux mouvements rapides (de hautes fréquences) où le poids du capteur labyrinthique est prédominant (vestibule > vision > proprioception).
4) Bases physiopathologiques du syndrome vestibulaire
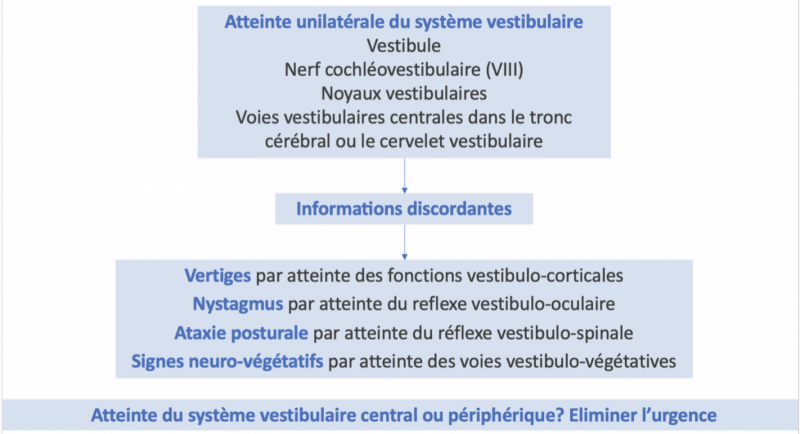
Le syndrome vestibulaire est secondaire à une atteinte du système vestibulaire, dont la localisation pourra être de la périphérie à ses connexions centrales. Il peut donc résulter d’une atteinte:
- Du vestibule : vertige paroxystique positionnel bénin, maladie de Ménière...
- Du contingent vestibulaire du nerf cochléovestibulaire : névrite vestibulaire, schwannome vestibulaire…
- Des noyaux vestibulaires ou des voies vestibulaires centrales dans le tronc cérébral ou le cervelet vestibulaire : AVC, migraine vestibulaire…
Un processus lésionnel aigu ou subaigu entraîne un fonctionnement asymétrique du système vestibulaire, d’où l’apparition d’un syndrome vestibulaire aigue.
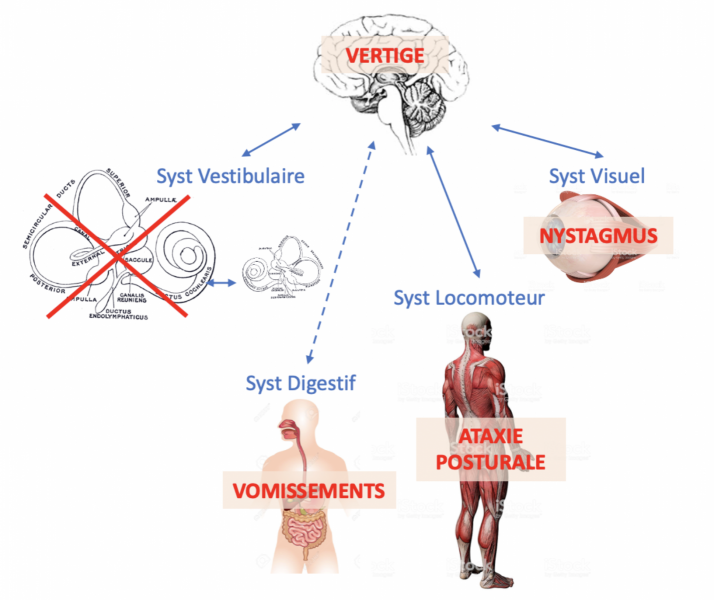
Si les informations provenant des 3 capteurs ne sont pas cohérentes entre elles, il apparaît un trouble de l’équilibration dont le vertige n’est que l’expression de la réponse erronée de la voie vestibulo-corticale. Ainsi, le symptôme «vertige» n’est que l’illusion sensorielle fabriquée par le cortex en réponse à une information vestibulaire discordante par rapport aux autres informations (vestibulaires controlatérales, visuelles et proprioceptives). On parle de conflit sensoriel.
Compte tenu de la triple fonction du système, ce syndrome vestibulaire aigu associe :
- Vertige par atteinte des fonctions vestibulo-corticales,
- Nystagmus par atteinte des fonctions vestibulo-oculaires, et
- Ataxie posturale par atteinte des fonctions vestibulo-spinales.
Les signes végétatifs (nausées, vomissements et sueurs) sont fréquents par atteinte des fonctions vestibulo-végétatives.
Un processus lésionnel chronique ou progressif des structures vestibulaires entraînera un fonctionnement asymétrique. Le système étant doué de compensation, cette asymétrie sera responsable d’un syndrome vestibulaire chronique qui se manifestera essentiellement par une ataxie vestibulaire.
Une atteinte bilatérale des structures vestibulaires se manifeste essentiellement par une ataxie vestibulaire (non latéralisée) car le système vestibulaire ne présentera pas d’asymétrie de fonction.
ÉPIDÉMIOLOGIE
- Les vertiges sont un motif fréquent de consultation qui effraie bien souvent le praticien. Il intéresse avant tout le médecin généraliste, l’urgentiste, l’otorhinolaryngologiste et le neurologue, mais bien d’autres spécialistes sont concernés de part la diversité des étiologies.
FACTEURS DE RISQUES
Votre texte ici
EXAMEN CLINIQUE
Démarche diagnostique : Eliminer un faux vertige --> Rechercher l'urgence neurologique --> Confirmer l'étiologie du vertige périphérique.
A) Interrogatoire du patient vertigineux
- L’interrogatoire est essentiel dans la conduite diagnostique. La majorité des diagnostics de vertiges se font à l’interrogatoire, et donc l’ensemble des données recueillies est capital pour orienter le diagnostic.
- Le patient a souvent du mal à décrire ses symptômes de façon précise. Il faut demander au patient de décrire sa crise sans utiliser le mot « vertige ». L’interrogatoire doit être méthodique et dirigé par le praticien, tout en suivant la démarche diagnostique annoncée.
1) Les éléments évoquant un faux vertige à l’interrogatoire sont :
- Asthénie,
- Dérobement des jambes, peur de chuter
- Flou visuel, voile noir devant les yeux,
- Malaise, perte de connaissance, syncope
- Il n’existe pas de troubles de la conscience au cours de la crise vertigineuse.
- Sensation de tête lourde, céphalées,
- Anxiété, Sensation de dépersonnalisation,
- Épilepsie,
- Prise médicamenteuse ou intoxication (alcoolique) concomitante…
2) Antécédents : les antécédents personnels et familiaux à noter sont ceux de :
- Vertiges,
- Pathologie otologique : otites à répétition, chirurgie otologique,
- Pathologie neurologique : facteurs de risques d’AVC, migraine, sclérose en plaque,
- Terrain vasculaire : facteurs de risques cardio-vasculaires,
- Traumatisme : crânien, cervical, barotraumatisme,
- Terrain psychique,
- Traitements médicamenteux : ototoxiques,
- Profession : la profession du patient est importante à noter car rentrant en compte dans le caractère invalidant du symptôme. En effet, certaines professions sont à risque comme les métiers du bâtiment, pilotes d’avion, plongeurs…
3) Caractéristiques de la crise vertigineuse
a) Description des sensations ressenties (pourra être les suivantes) :
- Vertiges (illusion de déplacement du corps/environnement) rotatoire ou linéaire le plus souvent.
- Instabilité, ébriété, tangage, déséquilibre avec tendance à la chute (direction ?).
- Fausses sensations de position du corps.
- Sensation de déplacement, de s’enfoncer dans le sol, de continuer la trajectoire d’un véhicule.
- Sensation d’inclinaison.
- Oscillopsies (sensation de vibration de l’image visuelle), défilement des images.
- Projection violente à terre entrainant chute et blessures correspondant à une catastrophe otolithique de Tumarkin (maladie de Ménière).
b) Mode d’installation de la crise vertigineuse :
- brutal (origine centrale, VPPB),
- rapidement progressif (origine vestibulaire).
c) Recherche de facteurs déclenchants à la crise est primordiale :
- Mouvement de tête, Position de tête (VPPB),
- Traumatisme crânien ou cervical (fracture du rocher, fistule périlymphatique, VPPB, dissection de l’artère vertébrale),
- Episode infectieux récent (labyrinthite, névrite vestibulaire),
- Facteur pressionnel: mouchage, Vasalva, éternuement, toux, défécation, effort à glotte fermée, plongée, avion, TGV, altitude (syndrome de Minor, fistule périlymphatique),
- Sons forts ou phénomène de Tullio (syndrome de Minor, fistule périlymphatique),
- Contexte d’anxiété majeure (maladie de Ménière).
d) Durée, évolution et ’intensité de la crise seront notées.
Le praticien doit définir la durée de la crise vertigineuse, en la distinguant de l’instabilité pouvant faire suite à la crise. Classiquement, on distingue les crises vertigineuses de quelques secondes (VPPB), quelques minutes (AIT), quelques heures (maladie de Ménière), plusieurs jours (névrite vestibulaire).
- La fréquence de crises récidivantes sera évaluée (si possible, calendrier des symptômes).
- L’ancienneté de l’atteinte sera notée.
- Il faudra faire décrire par le patient la 1ère crise, la crise typique, et la dernière crise qui l’amène à consulter.
- L’état intercrise sera évalué également.
e) Signes associés
+ Signes ORL : (acronyme « SAVOPPO » en Otologie)
- Surdité, Acouphène, Vertige, Otorrhée, Plénitude oreille, Paralysie faciale périphérique, Otalgie.
- Les signes auditifs permettent d’affirmer l’origine périphérique du vertige et préciser le côté atteint quand ils sont unilatéraux et synchrones au vertige (en l’absence de signes neurologiques). Des signes anciens peuvent ne pas être en rapport avec la symptomatologie vertigineuse récente.
- L’acouphène ou la plénitude d’oreille (sensation d’oreille pleine) unilatérale précédent la crise vertigineuse sont évocatrices d’une maladie de Ménière La triade symptomatique de la maladie de Ménière associe vertige, surdité et acouphènes. La crise vertigineuse est annoncée par un acouphène et/ou une plénitude d’oreille unilatérale.
- Une surdité progressive ou fluctuante unilatérale évoquera une fistule périlymphatique.
- Une otalgie dans un contexte infectieux évoquera une labyrinthite infectieuse sur otite moyenne aigue.
+ Signes neurologiques :
- Céphalées (occipitales), Douleurs cervicales, Vomissement en jet, Photo-phonophobie, Diplopie, Troubles visuels, Hypoesthésie faciale, Dysphonie, Fausses routes, Dysphagie, Dysarthrie, Hoquet, Écriture, Paresthésies, Troubles sensitifs ou moteurs des membres.
- Il n’existe pas de troubles de la conscience au cours de la crise vertigineuse
- L’existence, même transitoire, d’un de ces signes signe une pathologie centrale.
- Les céphalées sont souvent présentes mais secondaires à l’apparition du vertige. Si elles sont récentes, violentes et postérieures, ou si elles précèdent le vertige, un trouble neurologique sera évoqué.
+ Signes neurovégétatifs :
- Nausées, Vomissements, Sueurs froides, Pâleur.
- Ils sont fréquents et proportionnels à l’intensité du vertige.
- Si ils sont violent sur un vertige peu intense, ou précèdent les vertiges, une origine centrale sera suspectée.
+ Signes systémiques : Fièvre, Asthénie.
- L’altération de la qualité de vie devra être prise en compte chez le patient vertigineux chronique.
- Les retentissements concerneront la vie familiale, sociale et professionnelle.
- Des questionnaires de qualité de vie sont disponibles : SF36, DHI (Dizziness Handicap Intentory)
B) Examen clinique du patient vertigineux
L’examen clinique du patient vertigineux sera complet, hiérarchisé, et orienté par l’interrogatoire. Il peut être limité par l’état du patient à la phase aigue de la crise vertigineuse. Il est souvent impossible de faire pratiquer l’ensemble des épreuves à un patient immobile dans son lit, épuisé et vomissant à chaque mobilisation même légère. L’examen sera alors adapté mais il faudra s’attacher à mettre en évidence le moindre signe de « centralité », la démarche diagnostique annoncée devant être appliquée.
1) Examen Général
L’examen général est orienté par l’interrogatoire lorsqu’un faux vertige est suspecté.
L’examen cardiovasculaire comprend :
- La recherche d’une pâleur, la prise des pouls, la mesure de la pression artérielle (éventuellement aux deux bras), et l’auscultation cardiaque et des axes vasculaires.
- La recherche d’hypotension orthostatique consiste à mesurer la pression artérielle (et la fréquence cardiaque) couchée, puis debout après 1 puis 3 minutes, et cela après un repos d’au moins 5 minutes.
2) L’examen neurologique :
a) Recherche d’un syndrome cérébelleux qui repose sur les épreuves suivantes :
- Etude de la marche → Ataxie cérébelleuse : elle se fait en accompagnant le patient de la salle d’attente à la salle de consultation. L’épreuve du demi-tour est très sensible pour démasquer un trouble de la marche. La démarche est ébrieuse avec des enjambées irrégulières, bras écartés, en zig-zag, avec oscillations du tronc et des membres entraînant un élargissement du polygone de sustentation. À l’épreuve du demi-tour, un « lancer de jambes » explosif peut être constaté.
- Epreuve de Romberg → Ataxie cérébelleuse : le sujet est debout sans appui, pieds joints, yeux ouverts puis fermés. Le patient présentera des oscillations en tout sens, non ou peu aggravé par la fermeture oculaire. On observera une danse des tendons. L’ataxie cérébelleuse n’est pas aggravée par la fermeture oculaire contrairement à l’ataxie vestibulaire.
- Epreuve de l’accroupissement → Asynergie : à partir de la position debout, le patient doit s’accroupir, tenu par les mains. L’asynergie cérébelleuse correspond à l’impossibilité du patient à réaliser certains mouvements automatiques lors du mouvement. Elle se traduira par l’impossibilité du patient à décoller automatiquement les talons du sol au fur et à mesure qu’il s’accroupit, pouvant entraîner une chute vers l’arrière s’il n’est pas maintenu
- Epreuve des marionnettes → Adiadococinésie : l’adiadococinésie correspond à l’impossibilité du patient à réaliser des mouvements alternatifs rapides et coordonnés
- Epreuve doigt-nez (ou talon-genou) → Dysmétrie + Tremblement d’action : La consigne doit être d’exécuter le mouvement le plus rapidement possible. Le patient dépasse la cible (hypermétrie) ou s’arrête avant (hypométrie) avec un tremblement au début et à la fin du mouvement.
- Etude de l’Ecriture → Dysmétrie : l’écriture est modifiée avec des lettres démesurées, inégales et espacées.
- Etude de la voix → Dysarthrie par Dysmétrie : la parole est scandée et explosive.
- Etude des saccades et de la poursuite oculaire → Dysmétrie + Nystagmus central
b) L’examen des paires crâniennes recherche les éléments suivants :
- I : « Sentez vous cette odeur (compresse alcoolisée placée sous son nez) ? » → Déficit de l’olfaction (peu d’intérêt dans le vertige)
- II : « Regardez mon nez. De quel côté bouge mon doigt (dans les extrémités droite, gauche, supérieure, inférieure du champ visuel) ? » → Amputation du champ visuel.
- III IV VI : « Suivez mon doigt (mouvement continu de droite à gauche, puis du haut en bas) » → Paralysie oculomotrice.
Une atteint du nerf abducens (VI) sera responsable d’une diplopie horizontale, d’un strabisme interne (déviation de l’œil en adduction) et d’une limitation des mouvements oculaires en abduction.
- V : « Sentez vous de la même façon des 2 côtés (effleurement bilatéral front, joue, mandibule du bout du doigt) ? » → Hypoesthésie faciale
- VII : « Fermez les yeux. Faites un grand sourire. » → Paralysie faciale
- VIII : « Vous entendez bien? Des 2 côtés? (Frotter les doigts devant les 2 oreilles) » → Surdité (cf Acoumétrie au diapason),
- IX : « Dites A » → Signe du rideau,
- X : « Votre voix s’est modifiée? Vous faites des fausses routes? » → Troubles de la déglutition, de la phonation
- XI : « Levez les épaules » → Faiblesse de l’élévation de l’épaule
- XII : « Tirez la langue pointue » → Déviation de la langue à la protraction (du côté paralysé)
- Signe de Claude Bernard-Horner (ptosis, myosis, énophtalmie).
L’examen des voies longues est réalisée en cas de suspicion d’une pathologie neurologique à l’interrogatoire, à l’examen cérébelleux ou des paires crâniennes, avec la recherche de signes pyramidaux, un examen de la motricité et de la sensibilité profonde des quatre membres. Des troubles de la conscience signe l’origine neurologique.
3) L’examen ORL :
a) L’otoscopie doit être systématique.
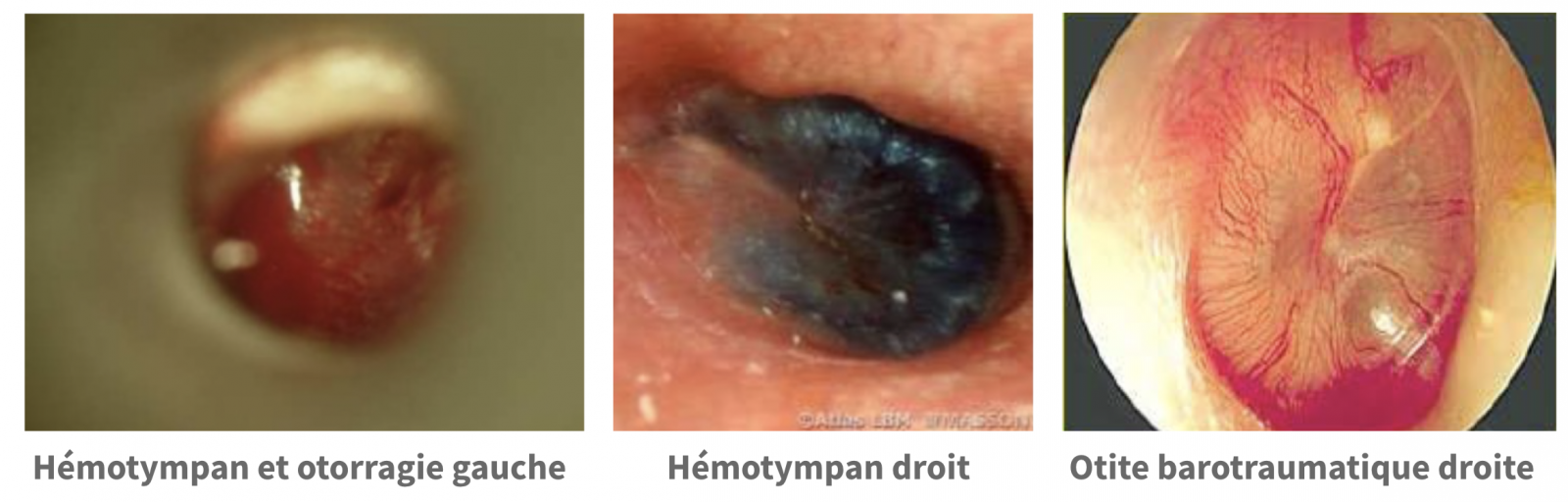
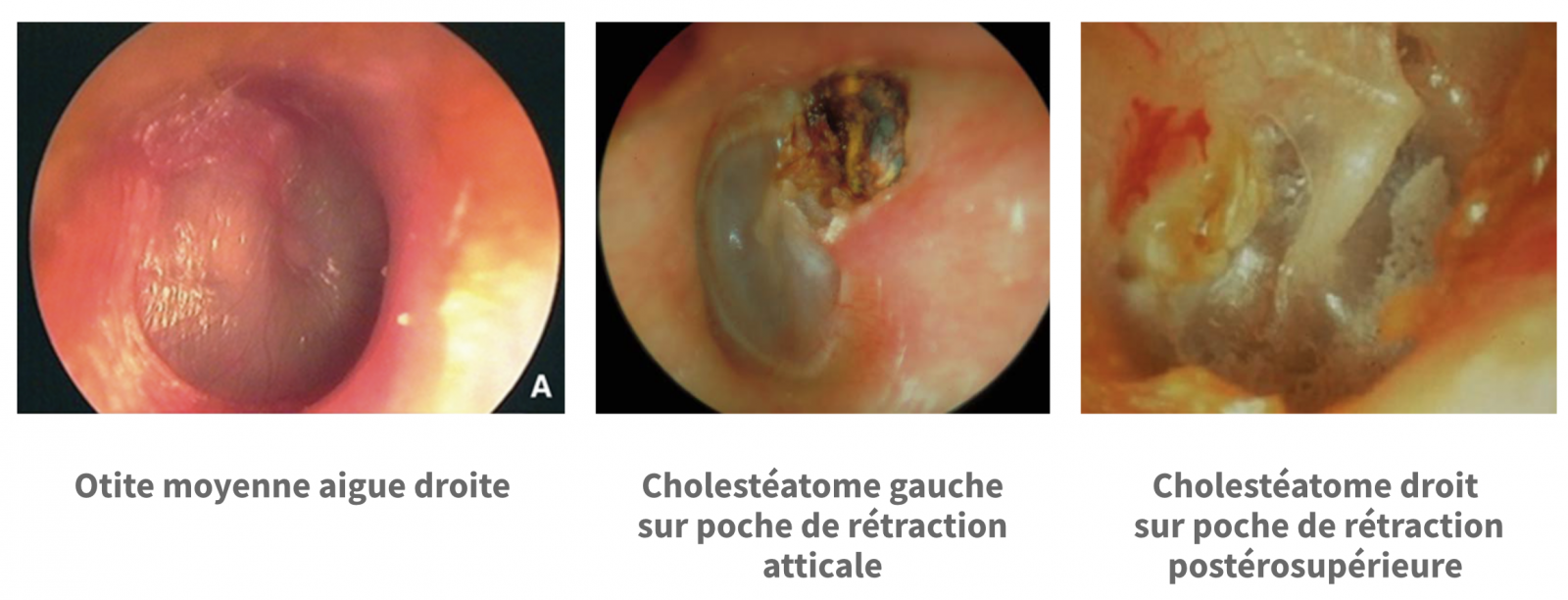
Devant une anomalie, elle oriente le diagnostic vers les étiologies de vertiges périphériques à otoscopie anormal.
b) L’acoumétrie au diapason
- Est réalisée en cas de surdité, et permet de différencier surdité de transmission et de perception (ou neurosensorielle)
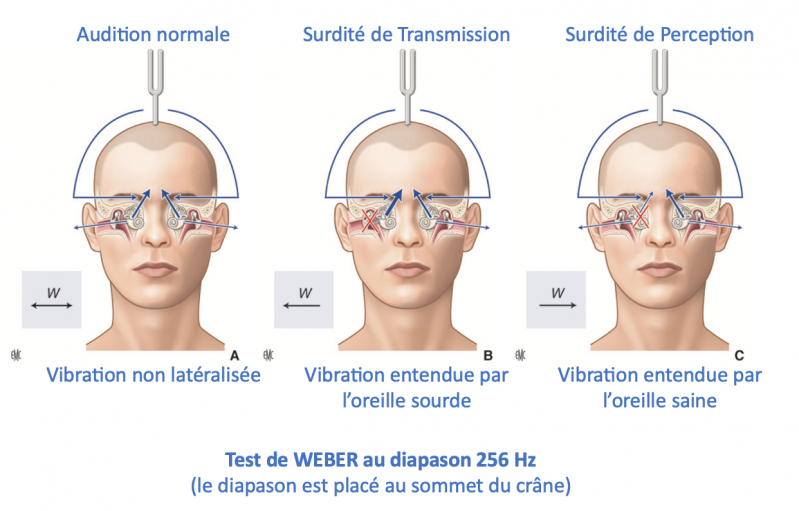
- Epreuve de Weber : Le diapason est placé au sommet du crâne en cas de surdité unilatérale. Si le patient entend la vibration du côté sourd, la surdité est de transmission. Si le patient entend la vibration du côté sain, la surdité est de perception.
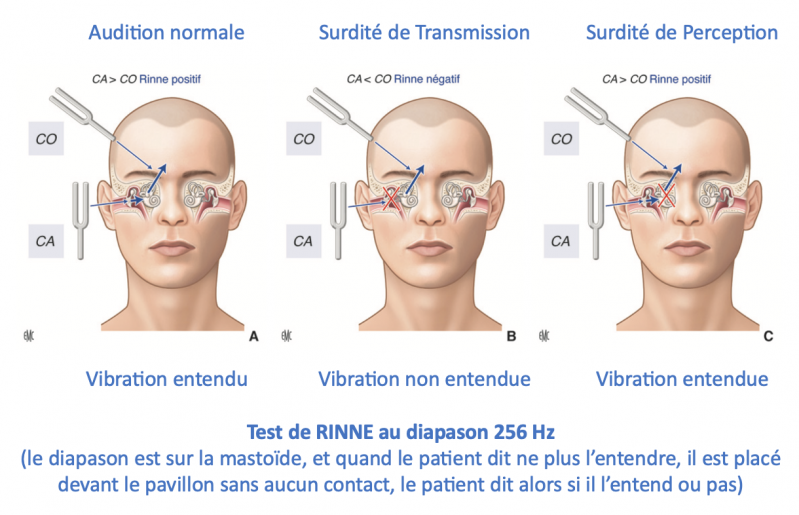
- Epreuve de Rinne : Le diapason est placé derrière l’oreille, sur la mastoïde. Quand le patient n’entend plus la vibration, on place le diapason devant le pavillon. Si le patient n’entend pas la vibration, la surdité est de transmission. Si il entend la vibration, la surdité est de perception.
4) Examen vestibulaire : analyse de l'ataxie posturale
Un syndrome vestibulaire bilatéral donne des troubles posturaux non latéralisés (l’instabilité est le principal symptôme) :
- Elle peut être permanente ou ne se révéler que dans les situations où l’information visuelle est médiocre ou absente (obscurité, brouillard).
- Le patient se plaint d’oscillopsies à la lecture (lecture d’un panneau en marchant dans la rue « Le feu vert d’un feu de signalisation ressemble à une croix de pharmacie »).
- La fixation du regard n’est pas possible lors des mouvements de la tête.
- Aucune déviation posturale n’est mise en évidence au cours de l’examen vestibulaire, mais l’équilibration est impossible sans informations visuelles : on observe une incapacité à se déplacer les yeux fermés ou dans l’obscurité sans appui, voire une incapacité à tenir debout les yeux fermés à l’épreuve de Romberg (sans déviation latéralisée).
Un syndrome vestibulaire unilatéral donne des troubles posturaux latéralisés :
- L’ataxie vestibulaire est une déviation posturale, axiale et segmentaire, statique et dynamique, dont une caractéristique essentielle est son aggravation à la fermeture des yeux.
- L’ataxie vestibulaire est recherchée à l’aide des épreuves suivantes : étude de la marche, épreuve de la marche aveugle, manœuvre de Fukuda, épreuve de Romberg, manœuvre des index.
a) Etude de la marche :
- Elle se fait en accompagnant le patient de la salle d’attente à la salle de consultation.
- L’épreuve du demi-tour est très sensible pour démasquer un trouble de la marche.
- Le patient s’aide d’un appui. Il dévie latéralement, progressivement, toujours du même côté, avec de possibles embardées ou chutes.
b) Epreuve de la marche aveugle (test de la marche en étoile de Babinski-Weill) :
- Il réalise plusieurs fois 3 pas en avant puis 3 pas en arrière les yeux fermés, sans appui.
- La déviation latérale de l’axe du corps fait que le sujet ne reste pas sur la même ligne mais se déplace en étoile. L’occlusion des yeux aggrave nettement les troubles de la marche.
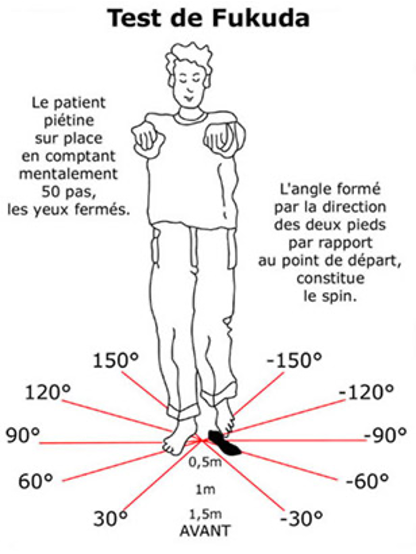
c) Manœuvre de Fukuda (test du piétinement aveugle de Unterberger-Fukuda) :
- Le sujet debout, yeux fermés, marche sur place (50 pas sont conseillés) en soulevant bien les genoux et en tendant les index face à ceux du praticien.
- Une déviation latéralisée est observée, voire une chute dans le syndrome vestibulaire.
d) Epreuve de Romberg :
- Le sujet est debout sans appui, pieds joints, yeux ouverts puis fermés.
- Un sujet normal tient plus de 6 secondes les yeux fermées.
- Une déviation lente de l’axe du corps est observée, toujours du même côté.
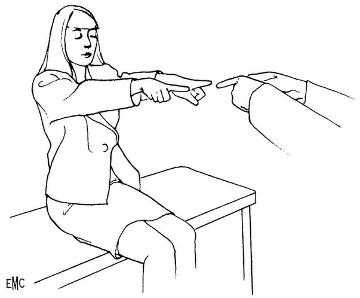
e) Manœuvre des index :
- En position assise sans appui dorsal ni podal, le patient doit maintenir les index tendus devant lui, bras tendus. Cela permet de limiter l’information proprioceptive pendant l’épreuve
- Cette épreuve peut être la seule réalisable chez un patient immobilisé dans son lit par la crise.
- Si la position assise est impossible, la manœuvre sera réalisée allongé sur le dos (position semi assise si possible).
- Une déviation latéralisée des index est observée.
5) Examen vestibulaire : Analyse du nystagmus et de l’oculomotricité
- Le nystagmus est un mouvement oculaire involontaire, régulier de va-et-vient des yeux.
- Il existe des nystagmus congénitaux, pendulaires (congénitale ou centrale, avec 2 phases de même vitesse) ou physiologique (du regard excentré).
- Le nystagmus vestibulaire est « à ressort » composé d’une phase lente (dérive lente) et d’une phase rapide (secousse rapide de retour pour stabiliser l’image sur la rétine).
- Il peut être physiologique: réflexe vestibulo-oculaire (VOR) compensant les mouvements de la tête pour maintenir le regard fixé sur son objectif, et réflexe optocinétique quand le regard suit un objet en mouvement (ou panorama), qui sort du champ de vision au point que le regard revient à sa position initial.
- Il est pathologique lorsqu’il survient sans mouvement de la tête ou du panorama.
a) Caractéristiques d’un nystagmus
- Conjugué ou non : Concerne les 2 yeux de manière identique.
- Direction des secousses du nystagmus : horizontale, verticale, rotatoire parfois oblique. Orientera sur la localisation de l’atteinte.1
- Sens de battement du nystagmus :
- Correspondant au sens de la phase rapide
- Droit, Gauche,
- Supérieur, Inférieur,
- Horaire (sens des aiguilles d’une montre), Antihoraire (sens contraire),
- Géotropique (vers le sol), et Agéotropique (vers le ciel) dans nystagmus positionnel.
- Effet de l’excentration du regard en demandant de regarder à droite, à gauche, en haut, puis en bas avec une angulation de 30-40° pour ne pas révéler un nystagmus physiologique :
-
Il ne change pas de sens avec la direction du regard. Le changement de sens selon la direction du regard signera une origine centrale.
-
Un nystagmus vestibulaire périphérique augmente d’intensité (sera donc plus visible) dans le regard de la secousse rapide, et diminue dans le regard du côté de la secousse lente (loi d’Alexander).
-
- Intensité du nystagmus selon la loi d’Alexander :
-
Degré 1: Nystagmus visible uniquement quand il regarde dans le sens du nystagmus;
Degré 2: Nystagmus visible au regard dans le sens de son nystagmus, et devant lui;
-
Degré 3: Nystagmus visible dans toutes les positions du regard
-
- Effet de la fixation oculaire :
- Un nystagmus vestibulaire périphérique est atténué par la fixation oculaire. Il est donc accentué ou révélé par la suppression de la fixation oculaire.
- Un nystagmus central sera insensible à la fixation oculaire.
Comment procéder à la suppression de la fixation oculaire ? :
- Lunettes de 20 dioptries grossissantes,
- Lunettes de Frenzel,
- Vidéonystagmoscopie, obscurité complète par caméra occlusive à lumière infrarouge
- Si pas de matériel: mouvements oculaires ressentis à la palpation des paupières fermées, ou visualisés par abaissement de la paupière inferieure.
b) Nystagmus provoqué par :
- Manœuvres positionnelles (Dix Hallpike) : Manœuvre diagnostique de Dix et Hallpike (VPPB du CSC postérieure) : Le patient avec les yeux ouverts est basculé de la position assise à la position couchée le tête tournée à 45° vers un côté → La manœuvre est positive quand, après quelques secondes de latence, on déclenche un vertige rotatoire et un nystagmus horizonto-rotatoire qui bat vers le sol (géotropique), et qui s’épuise rapidement. Le retour à la position assise déclenche le vertige et le nystagmus inverse. Il est important de redresser le patient en maintenant la même angulation de tête de 45°.
- Manœuvres pressionnelles (signe de la fistule, Vasalva) : Ces épreuves sont réalisées debout afin d’objectiver une ataxie posturale provoquée.L’apparition d’un nystagmus, d’un vertige et/ou d’une ataxie synchrone à la stimulation signe la fistule labyrinthique ou périlymphatique (réaction anormale de l’oreille interne aux variations de pression dans l’oreille moyenne).
- Manœuvre de Hennebert (ou signe de la fistule): Mouvements rapides exercés sur le tragus responsables de variations de pression dans le conduit;
- Manœuvre de Vasalva (stimulera les deux oreilles simultanément);
- Impédancemétrie, sons forts (Tullio 500Hz et 250Hz), matériel spécialisé nécessaire;
- Tests de hautes fréquences (HST, HIT) (mouvements rapides) : Ces tests sont pathologiques à la phase aigue du vertige périphérique, mais également à distance après compensation centrale.
- Head Shaking Test (HST) : la tête est secouée dans le plan des CSC latéraux, avec une amplitude d’environ 30°, en réalisant 40 mouvements de va-et-vient pendant 20 secondes. A l’arrêt, le patient ouvre les yeux en regardant droit devant.
- → L’absence de nystagmus traduit l’absence de déficit vestibulaire.
- → Un nystagmus horizontal traduit un déficit vestibulaire périphérique, le nystagmus battant du côté sain.
- → Un nystagmus vertical traduit une pathologie centrale.
- Head Impulse Test (HIT) : Des impulsions brèves et rapides de la tête sont données au patient dans le plan des CSC latéraux, d’un côté ou de l’autre, alors que le patient doit fixer une cible située en face de lui (nez de l’examinateur).
- → Si le regard reste fixé sur la cible, la fonction vestibulaire est normale.
- → Si le patient effectue une saccade de refixation oculaire car il a perdu la cible, il existe un déficit vestibulaire périphérique altérant le réflexe vestibulo-oculaire.
- Test Vibratoire Osseux 100 Hz (TVO), matériel spécialisé nécessaire.
- Head Shaking Test (HST) : la tête est secouée dans le plan des CSC latéraux, avec une amplitude d’environ 30°, en réalisant 40 mouvements de va-et-vient pendant 20 secondes. A l’arrêt, le patient ouvre les yeux en regardant droit devant.
c) Autres mouvements oculaires anormaux
D’autres mouvements oculaires anormaux seront recherchés par :
- Examen de l’alignement des globes oculaires: strabisme vertical (Skew deviation);
- Etude de la poursuite oculaire/Oculomotricité : hypo/hypermétrie, paralysie oculomotrice, ophtalmoplégie internucléaire;
- Etude des saccades oculaires : hypo/hypermétrie.
C) Différencier le vertige central du vertige périphérique
Le vertige est un symptôme fréquent, banal, mais pouvant révéler une cause grave. Le praticien devra reconnaitre une urgence neurologique vitale pour le patient. Cela justifie la prise en charge en urgence du patient vertigineux, même si l’étiologie centrale au vertige est moins fréquente que l’étiologie périphérique.
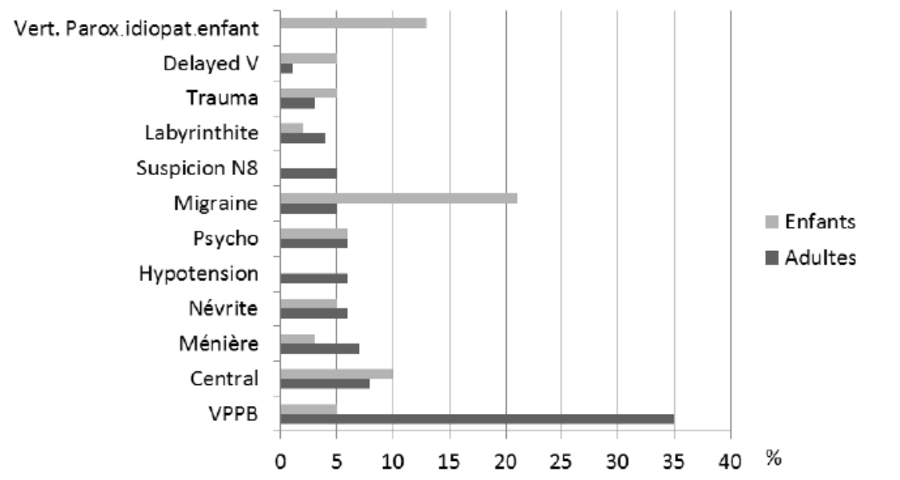
1) Interrogatoire
- Eléments évoquant un FAUX VERTIGE
- ANTECEDENTS et contexte évocateur
- CARACTERISTIQUES DE LA CRISE VERTIGINEUSE
- Description des sensations ressenties
- Mode d’installation
- Facteur déclenchant
- Durée, évolution, intensité
- Fréquence, ancienneté, 1° et dernière crises, crise typique, état inter crise
- SIGNES ASSOCIES (ORL, neurologiques, neurovégétatifs, systémiques)
Tous les éléments déterminant de l’interrogatoire visant à définir les caractéristiques de la crise vertigineuse sont très utiles sur le plan du diagnostic étiologique, et l’on différenciera 4 grands tableaux cliniques :
- Grand vertige brutal de plusieurs heures : Un grand vertige brutal de plusieurs heures (plus de 12 heures) correspond à un syndrome vestibulaire destructif : vertiges rotatoires intenses, difficulté de maintenir la station debout rendant difficile l’évaluation clinique de l’ataxie posturale, nystagmus périphérique intense, recrudescence des vertiges aux mouvements de la tête expliquant que le patient reste immobile dans le lit, intense réaction végétative avec vomissements, réaction anxieuse. Quand le syndrome vestibulaire est périphérique et isolé, le diagnostic le plus fréquent est la névrite vestibulaire, et le principal diagnostic différentiel est l'accident vasculaire ischémique cérébelleux.
- Vertige brutal transitoire de moins d’une heure : Un vertige brutal transitoire de moins d’une heure (de quelques minutes à moins d’une heure) est une situation clinique difficile. Il peut correspondre à la première manifestation de vertiges récurrents en lien notamment avec une migraine vestibulaire ou une maladie de Ménière. Cependant, tout vertige transitoire inaugural, de moins d’une heure, même isolé, doit d'abord faire évoquer un accident ischémique transitoire du territoire vertébrobasilaire, même si le vertige isolé n'est pas un symptôme typique d’AIT.
- Vertiges récurrents sous forme de crises répétées de plusieurs minutes à quelques heures : Des vertiges récurrents sont des vertiges spontanés de quelques minutes à quelques heures, récurrents, avec ou sans signes otologiques. Les deux affections typiques de cette catégorie sont la maladie de Ménière et la migraine vestibulaire, mais il faut savoir évoquer les accidents ischémiques transitoires lorsque la durée est de moins d'une heure et leur survenue récente.
- Vertiges positionnels paroxystiques de quelques secondes et récurrents : Un vertige positionnel paroxystique est déclenché spécifiquement par un changement de position de la tête. L'interrogatoire recherche notamment un vertige déclenché par le retournement dans le lit, le coucher, le lever ou l'hyperextension de la tête. Une crise vertigineuse réveillant le patient dans son lit est évocatrice. Le patient doit être asymptomatique en dehors de ces positions. Il s'agit le plus souvent d'un vertige paroxystique positionnel bénin. Le principal diagnostic différentiel est le vertige positionnel central.
Ces éléments ne permettent pas de distinguer le vertige périphérique du vertige central. Certains signes d'alertes évoqueront une étiologie neurologique à l'interrogatoire :
- Facteurs de risque cardio-vasculaire et d'AVC
- Perte de connaissance qui affirme que le labyrinthe n'est pas le seul responsable
- Trouble de la conscience
- Début très brutal non provoqué par le changement de position
- Station debout impossible
- Céphalées inhabituelles, brutales, violentes ou postérieures.
- Déficit neurologique
- Crise épileptique
a) Facteurs de risque cardio-vasculaire
- Âge > 50 ans chez l'homme, > 60 chez la femme,
- Antécédents familiaux de maladie coronarienne précoce : IDM ou mort subite avant 55 ans chez le père ou un parent du 1er degré de sexe masculin, avant 65 ans chez la mère ou un parent du 1er degré de sexe féminin,
- Tabac actuel ou sevrage < 3 ans,
- HTA > 140/90 mmHg traitée ou non,
- Diabète de type 1 ou 2 traité ou non,
- Dyslipidémie : LDL-c > 1,60 g/l, HDL-c < 0,40 g/l (HDL-c > 0,60 g/l = facteur protecteur),
- Surcharge pondérale (IMC > 25 kg/m2),
- Sédentarité (absence d'activité physique régulière),
- Antécédents personnel de maladie coronarienne, vasculaire (AVC, artériopathie), ou d’insuffisance rénale.
b) Facteurs de risque d'AVC
- Age > 55 ans, Sexe masculin,
- HTA,
- Tabagisme,
- Hypercholestérolémie,
- Diabète,
- Alcoolisme chronique,
- Migraine,
- Contraception orale,
- Obésité,
- Syndrome métabolique,
- Absence d’activité physique,
- Syndrome d’apnées obstructives du sommeil,
- Antécédents d’AVC, d’AIT, d’IDM, Cardiopathies emboligènes.
2) Examen clinique
- Examen GENERAL
- Examen NEUROLOGIQUE
- Examen cérébelleux
- Examen des paires crâniennes
- Analyse de l’oculomotricité
- Examen des voies longues
- Examen ORL (Otoscopie, acoumétrie)
- Examen VESTIBULAIRE
- Analyse de l’ATAXIE POSTURALE
- Analyse du NYSTAGMUS PATHOLOGIQUE SPONTANE OU PROVOQUE
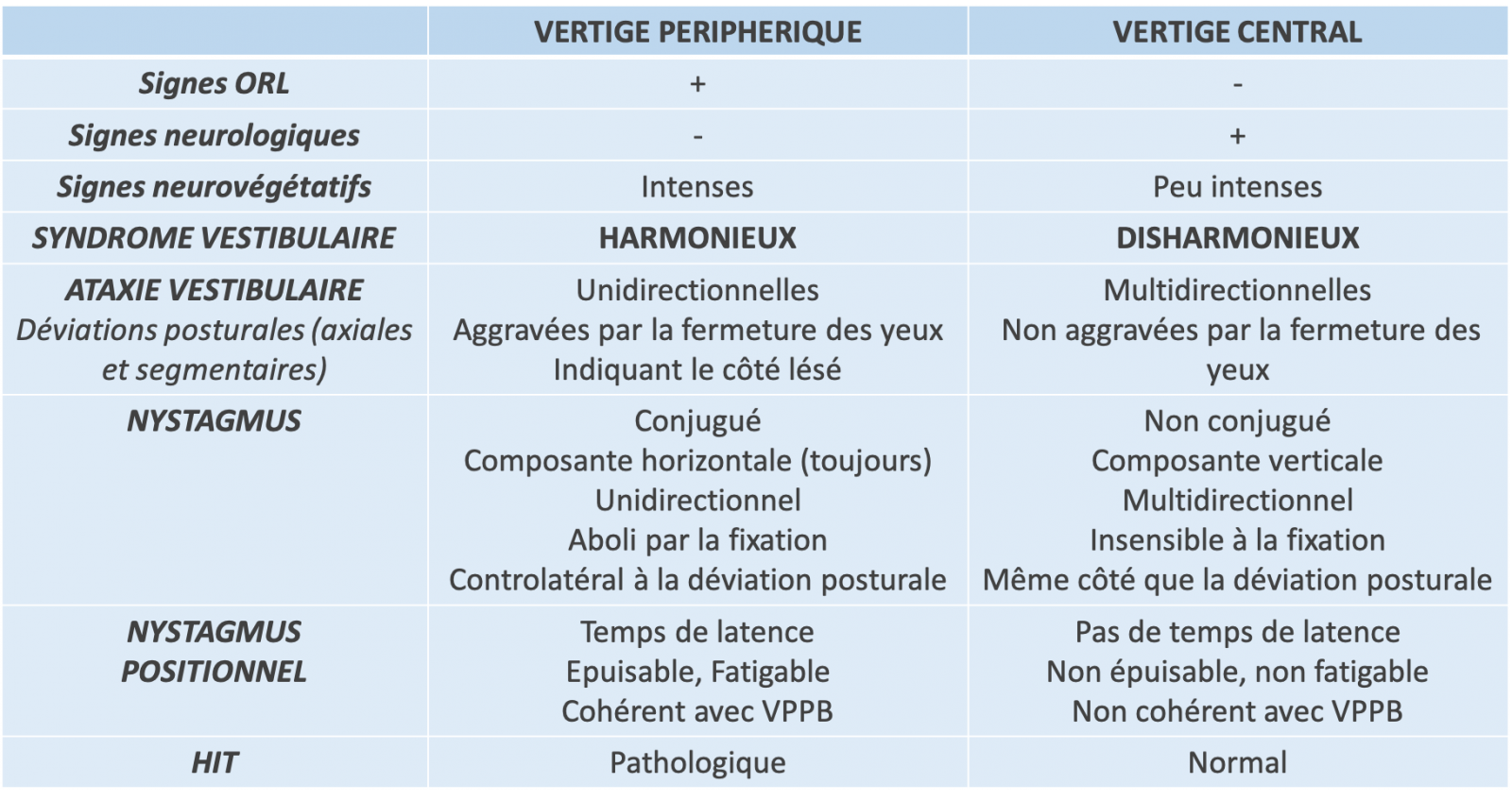
- → Syndrome vestibulaire périphérique harmonieux ou central disharmonieux ?
A l’issue de l’examen clinique, si le syndrome vestibulaire est confirmé, le raisonnement clinique doit déterminer s’il s’agit d’un syndrome vestibulaire périphérique ou central :
- Le syndrome vestibulaire périphérique est harmonieux. Les déviations posturales axiales et segmentaires se font dans une même direction lors des différentes manœuvres, et le nystagmus périphérique bat dans le sens opposé (secousse rapide).
- Le syndrome vestibulaire central est disharmonieux. Les déviations du corps sont non systématisées, ou du même côté que le nystagmus.
3) Vertige périphérique
Le syndrome vestibulaire périphérique est harmonieux :
- Le vertige est souvent rotatoire.
- Des signes otologiques à l’interrogatoire et à l’examen clinique peuvent être associés.
- Les signes neurologiques à l’interrogatoire et à l’examen clinique sont absents.
- Les signes neurovégétatifs associés sont intenses et proportionnels au vertige.
- La déviation posturale axiale et segmentaire est franche, et toutes les manœuvres provoquent une déviation du même côté.
- Le nystagmus périphérique bat du côté opposé à la déviation posturale.
- Le HIT démontre un déficit du côté de la déviation posturale.
Le nystagmus vestibulaire périphérique a les caractéristiques suivantes :
- Les mouvements oculaires anormaux sont conjugués (identiques aux 2 yeux).
- Sa direction a toujours une composante horizontale (horizontale ou horizonto-rotatoire).
- Le nystagmus est unidirectionnel (ne changeant pas de direction, ni de sens, en position primaire ou lors de l’excentration du regard).
- Il suit la loi d’Alexander, donc est augmenté lorsque le regard est dans la direction de la phase rapide.
- Il est aboli, atténué par la fixation oculaire.
- Il indique le côté sain, et est donc controlatéral à la déviation posturale.
Le nystagmus vestibulaire périphérique positionnel a les caractéristiques suivantes :
- Il existe un temps de latence d’apparition du nystagmus après la prise de position de la tête.
- Il est épuisable, fatigable.
- Il est cohérent avec un VPPB.
On différencie le syndrome vestibulaire périphérique déficitaire du syndrome vestibulaire périphérique irritatif :
- Dans le syndrome vestibulaire périphérique déficitaire, la déviation posturale est latéralisée du côté atteint, et le nystagmus bat du côté sain. Ce syndrome est le plus fréquent, traduisant un déficit de fonction vestibulaire.
- Dans le syndrome vestibulaire périphérique irritatif, la déviation posturale est latéralisée du côté sain, et le nystagmus bat du côté atteint. Ce syndrome est plus rare, traduisant un hydrops endolymphatique (maladie de Ménière).
4) Vertige central
Le syndrome vestibulaire central est disharmonieux :
- Le vertige peut être moins intense, souvent une sensation d’instabilité.
- Les signes otologiques à l’interrogatoire et à l’examen clinique sont absents.
- Des signes neurologiques à l’interrogatoire et à l’examen clinique peuvent être associés.
- Les signes neurovégétatifs associés sont peu intenses.
- La déviation posturale axiale et segmentaire est multidirectionnelle, non systématisée.
- Le nystagmus central bat du côté opposé ou du même côté de la déviation posturale.
- Le HIT peut être normal.
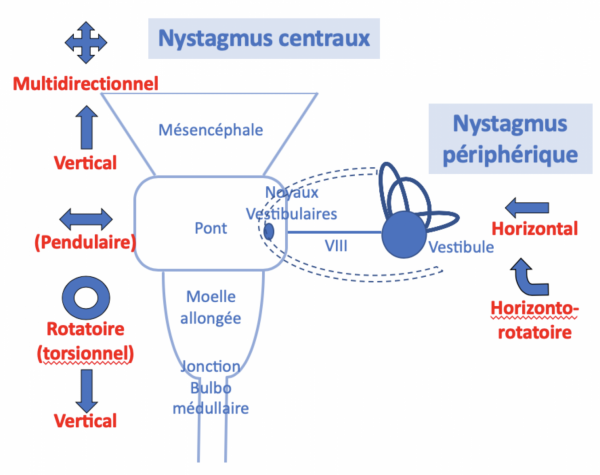
Le nystagmus vestibulaire central sera suspecté dès la présence d’un seul des critères suivants :
- Les mouvements oculaires anormaux peuvent ne pas être conjugués.
- Sa direction peut avoir une composante verticale.
- Le nystagmus peut être multidirectionnel (changement de direction ou de sens spontané ou selon la direction du regard).
- Il ne suit pas la loi d’Alexander, d’intensité stable dans toutes les directions du regard.
- Il peut être insensible à la fixation oculaire.
- Il peut être du même côté que la déviation posturale.
Le nystagmus vestibulaire central positionnel est suspecté dès la présence d’un seul des critères suivants :
- Il n’existe pas de temps de latence d’apparition du nystagmus après la prise de position de la tête.
- Il est non épuisable, non fatigable.
- Il n’est pas cohérent avec un VPPB.
5) Algorithme de prise en charge primaire des patients avec syndrome vestibulaire aigue isolé : HINTS
- Lors de la première consultation aux urgences, 35% des AVC chez les patients souffrant d’un syndrome vestibulaire aigu ne sont pas détectés. Par ailleurs, 50% des patients présentant un AVC et un syndrome vestibulaire aigu ne présentent aucun symptôme ou signe neurologique focal. De plus, au stade aigu, une IRM cérébrale met en évidence un AVC que dans 80% des cas, et seul un AVC sur deux est détecté en cas d’AVC de petite taille (<1 cm). Ces faits doivent impérativement être pris en compte dans la prise en charge en urgence des patients souffrant de vertiges.
- Pour ces raisons, le test diagnostique HINTS est de plus en plus utilisé en urgence pour différencier un vertige central d’un vertige périphérique si le syndrome vestibulaire est isolé (examen clinique neurologique normal).
- Le test HINTS a une spécificité de 96% et une grande sensibilité de 98% pour la détection d’un AVC (sensibilité de 80 % pour l’IRM, séquences d’images pondérées en diffusion incluses, réalisée dans les premières 24 à 48 heures). Dans un syndrome vestibulaire aigue isolé, le HINTS est plus sensible pour le diagnostic d’AVC que l’IRM.
- L’HINTS est un algorithme de la prise en charge primaire des patients présentant un syndrome vestibulaire aigue isolé. Il repose sur trois critères: Head Impulse test, Nystagmus, Test of Skew.
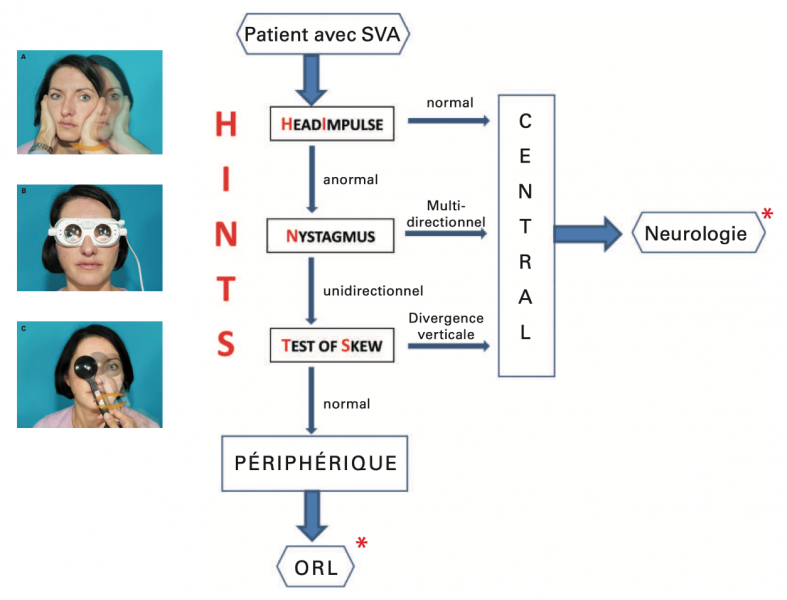
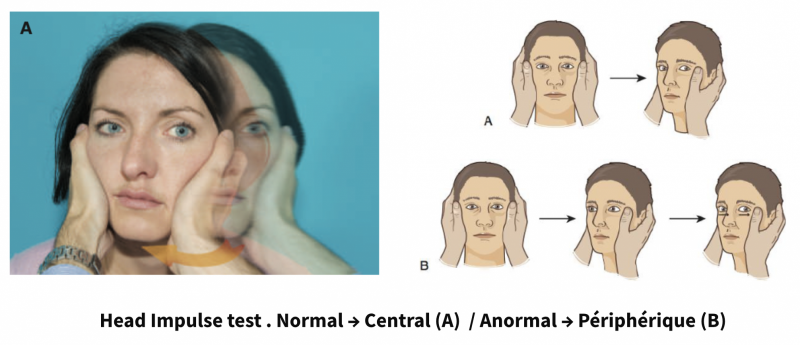
a) Head Impulse Test (HIT)
Des impulsions (rotations de 20°) passives, brèves et rapides de la tête sont données au patient dans le plan des CSC latéraux, d’un côté ou de l’autre, alors que le patient doit fixer une cible située en face de lui (nez de l’examinateur).
- → Si le regard reste fixé sur la cible, l’étiologie centrale sera suspectée.
- → Si le patient effectue une saccade de refixation oculaire car il a perdu la cible, il existe une atteinte périphérique (direction de la rotation déterminant le côté testé).
b) Nystagmus
L’observation des yeux en position primaire et dans chaque direction du regard, en interrompant la fixation (en obscurcissant la pièce, en utilisant des lunettes grossissantes, des lunettes de Frenzel comme ici, ou une vidéonystagmoscopie) recherchera un nystagmus.
- → Un nystagmus multidirectionnel indique une origine centrale.
- → Le nystagmus d’origine périphérique est unidirectionnel.
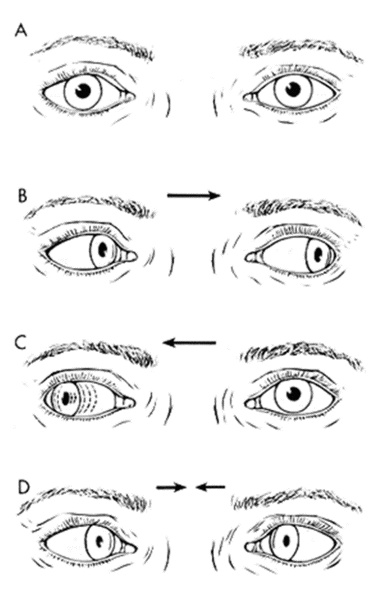
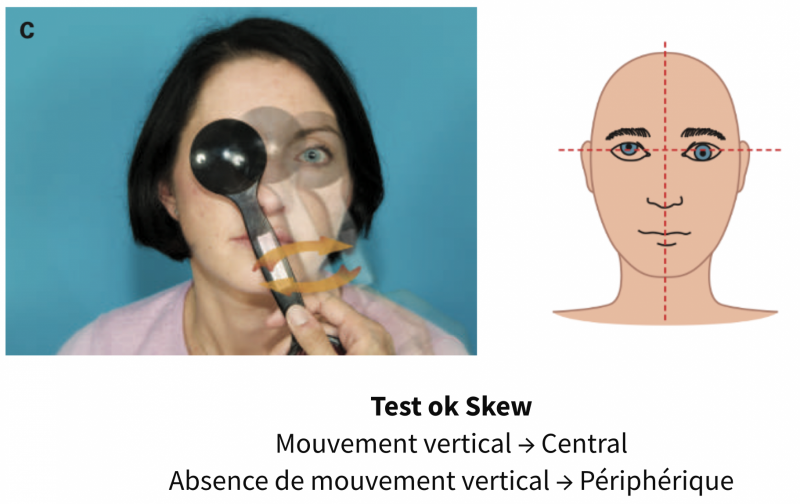
c) Test of Skew
Le patient fixe un objet stationnaire (nez de l’examinateur) pendant que le praticien recouvre alternativement un des yeux. L’examinateur observe alors si un mouvement vertical de refixation de l’œil couvert se produit.
- → Une divergence verticale des yeux indique une origine centrale.
- → Il n’y a pas de divergence verticale des yeux dans le vertige d’origine périphérique.
EXAMENS COMPLÉMENTAIRES
- Aucun examen complémentaire ne doit être demandé de manière systématique devant un syndrome vertigineux.
- Cette prescription ne se discute qu’en fonction des conclusions émises par le praticien à la fin de sa consultation initiale.
- Lorsqu’un faux vertige est suspecté, les explorations sont orientées par le bilan clinique.
- Un vertige central impose le recours rapide à une IRM cérébrale.
- Les explorations complémentaires cochléovestibulaires sont complexes, du domaine du spécialiste, et ne doivent pas être systématiques.
-
Il faut penser à rechercher les complications d’une chute secondaire au vertige ou de vomissements itératifs : troubles hydro-électrolytiques (hypochlorémie, hypokaliémie, insuffisance rénale, alcalose métabolique), déshydratation, trouble de la coagulation par arrêt des traitements anticoagulants. Le bilan sanguin comportera :
- NFS, Plaquettes,
- Ionogramme sanguin,
- Créatininémie,
- Hémostase (si anticoagulant ou traumatisme crânien grave).
A) Bilan cardio-vasculaire
Si une pathologie cardiovasculaire est suspectée, le bilan peut comporter (selon l’étiologie évoquée) :
- Electrocardiogramme,
- Holter Electrocardiogramme,
- Holter tensionnel,
- Echographie cardiaque,
- Echo-doppler des gros vaisseaux.
B) Bilan ophtalmologique
Si une pathologie ophtalmologique est suspectée, le bilan peut comporter (selon l’étiologie évoquée) :
- Acuité visuelle,
- Mesure du champ visuel,
- Bilan orthoptique,
- Fond d’œil,
- Angiographie,
- Imagerie orbitaire ou périorbitaire.
C) Bilan neurologique
Si une pathologie neurologique est suspectée, le bilan peut comporter (selon l’étiologie évoquée) :
- Imagerie cranio-cervicale : IRM/TDM cérébrale, angio-IRM/TDM des troncs supra-aortiques (TSA).
- Echographie-doppler des vaisseaux du cou et transcrânien
- EEG
1) IRM cérébrale
a) Elle est indiquée en urgence devant un vertige central pour diagnostiquer un AVC.
Le protocole d’urgence comporte les séquences :
- Diffusion (DWI): hyperdensité systématisée très précoce (en quelques minutes), diminution du coefficient apparent de diffusion (ADC) si œdème cytotoxique;
- T2/FLAIR : Visualisation des AVC récents (de quelques heures), AVC anciens et des anomalies de la substance blanche (leucoencéphalopathie vasculaire),
- T2*: Visualisation de lésion hémorragique intraparenchymateuse,
- Perfusion : visualisation de la zone hypoperfusée.
- Temps de vol ou 3D-ToF: Étude des branches du polygone de Willis à la recherche d’occlusion artérielle,
Une Angio IRM des troncs supra-aortiques complète l’IRM cérébrale pour évaluation des artères intra et extracrâniennes des troncs supra-aortiques à la recherche d’un thrombus, d’une sténose ou d’une dissection des artères vertébrales.
b) Elle est indiquée devant un vertige central vu à distance de la phase aiguë
A la recherche de séquelles d’AVC, de pathologie démyélinisante (sclérose en plaque), de tumeurs cérébrales, et de malformations d’Arnold-Chiari à l’aide de coupes coronales explorant la charnière occipitocervicale.
2) TDM cérébral
- En cas de non-accessibilité ou de contre-indication à l’IRM, le scanner est réalisé en urgence devant un vertige central.
- Le scanner non injecté ne permet pas une analyse optimale de la fosse postérieure. Il est souvent normal les 1ères heures (hyperdensité artérielle du thrombus, hyperdensité spontanée si hémorragie intraparenchymateuse). Après la 6ème heure, l’hypodensité apparaît et s’accentue les premiers jours, systématisée au territoire artériel infarci.
- L’angioscanner des troncs supra-aortiques évalue les artères intra et extra crâniennes à la recherche d’un thrombus, d’une sténose et d’une dissection des artères vertébrales (surtout dans un contexte traumatique avec cervicalgies ou céphalées).
D) Bilan ORL
Si une pathologie neurologique est suspectée, le bilan peut comporter (selon l’étiologie évoquée) :
- Imagerie : IRM de l'APC, de l'oreille interne et de la fosse postérieure, TDM des rochers.
- Audiométrie tonale ou vocale
- Impédancemétrie
- Potentiels évoqués auditifs ou otholithiques
- Vidéonystagmographie
- VHIT (Video Head Impulse Test)
- Posturographie
1) IRM de l'APC, de l'oreille interne et de la fosse postérieure
- Son indication ne rentre pas dans l’urgence.
- Elle est réalisée en cas de vertige central non expliqué par l’IRM cérébral, ou dans certains tableaux cliniques de vertiges périphériques (déficit vestibulaire périphérique sauf ceux des vertiges périphériques à otoscopie anormal où la pathologie de l’oreille moyenne explique l’atteinte, VPPB atypique).
- Au niveau de la fosse cérébrale postérieure (cervelet et tronc cérébral), elle recherchera comme l’IRM cérébrale des séquelles d’AVC, une pathologie démyélinisante (sclérose en plaque), une tumeur cérébrale, et une malformation d’Arnold-Chiari à l’aide de coupes coronales explorant la charnière occipitocervicale.
-
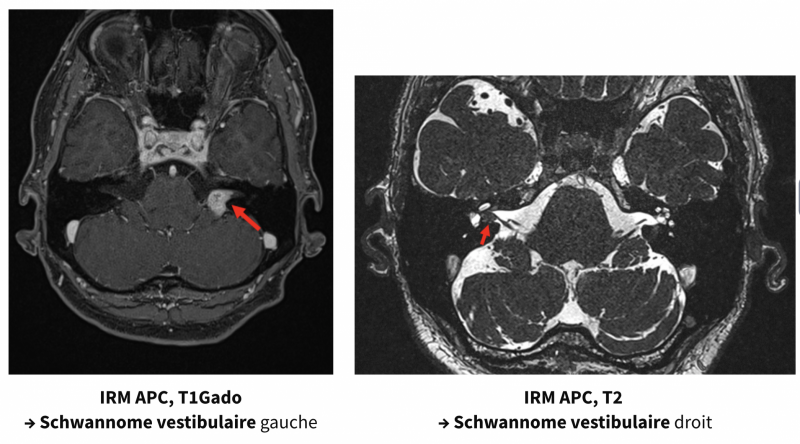
Au niveau de l’angle ponto-cérébelleux, elle recherchera un schwannome vestibulaire, une autre tumeur de l’APC et un conflit neuro-vasculaire du nerf cochléo-vestibulaire.
-
Au niveau de l’oreille interne, elle recherchera une malformation labyrinthique, une labyrinthite infectieuse, et une tumeur du Rocher.
-
Dans un contexte d’antécédent de cholestéatome opéré, une IRM des Rochers avec séquences dédiées rechercheront un cholestéatome récidivant ou résiduel.
-
Récemment, l’IRM hydrops permet de visualiser l’hydrops endolymphatique dans la maladie de Ménière. Cet examen n’est pas systématique, réservé aux formes atypiques.
2) TDM des rochers
- Il fait partie du bilan de vertiges mais n’est pas réalisé de manière systématique.
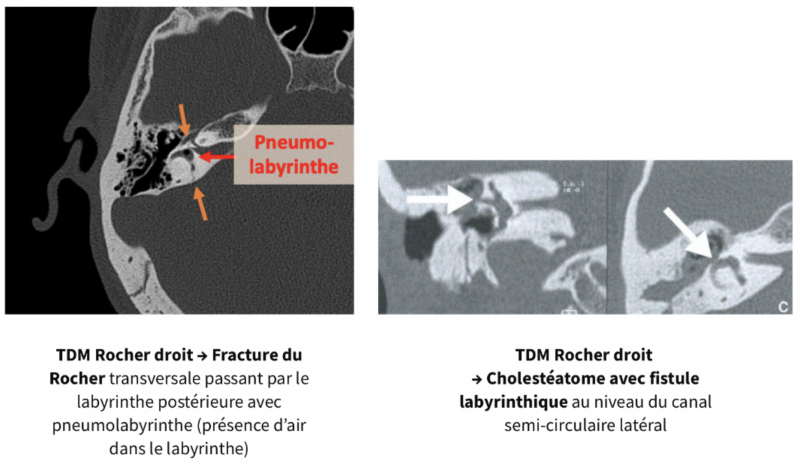
- On le réalise dans les pathologies de l’oreille moyenne responsable de vertiges dans un contexte d’otite chronique (fistule labyrinthique sur cholestéatome), traumatique (Fracture du Rocher, Fistule périlymphatique), ou postopératoire.
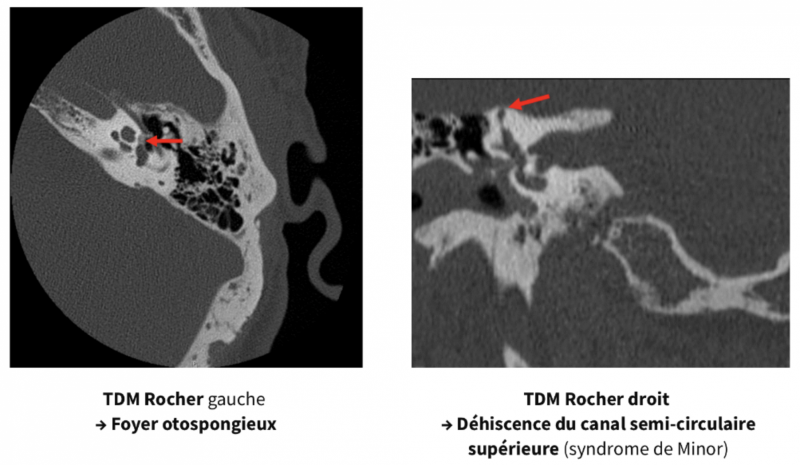
- Devant une surdité de transmission à otoscopie normale, il recherche une otospongiose et une déhiscence du canal semi-circulaire supérieure (syndrome de Minor).
- Chez le sujet jeune avec atteinte vestibulaire bilatérale, des malformations labyrinthiques sont recherchées.
3) Audiométrie tonale
- L’audiométrie tonale mesure les seuils auditifs (le plus petit son entendu) pour des sons purs de fréquences graves à aiguës, pour chaque oreille.
- La conduction aérienne (par casque) teste l’ensemble du trajet du son de l’oreille externe aux centres auditifs (trait plein).
- Alors que la conduction osseuse (par vibrateur derrière l’oreille) stimule directement la cochlée sans tester l’oreille externe et l’oreille moyenne (courbes en pointillées).
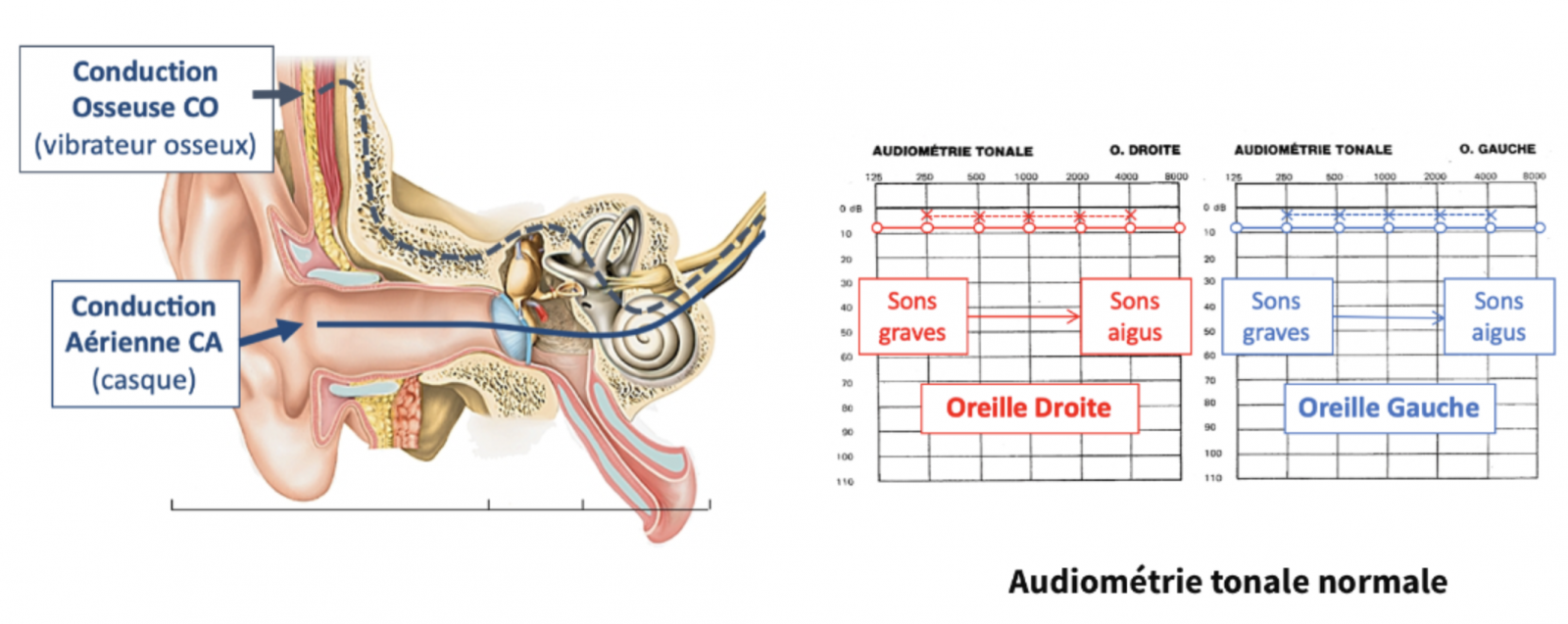
Elle différencie une surdité de transmission d’une surdité de perception :
- Dans la surdité de transmission (par atteinte de l’oreille externe et/ou moyenne), la courbe aérienne est abaissée, la courbe osseuse normale.
- Dans la surdité de perception ou neurosensorielle (par atteinte de l’oreille interne et/ou du nerf auditif), les courbes aériennes et osseuses sont abaissées et superposables. Une atteinte prédominante sur les fréquences graves est en faveur d’une maladie de Ménière.
- Dans la surdité mixte (atteinte associée), les courbes aériennes et osseuses sont abaissées et mais non superposables (CO>CA).

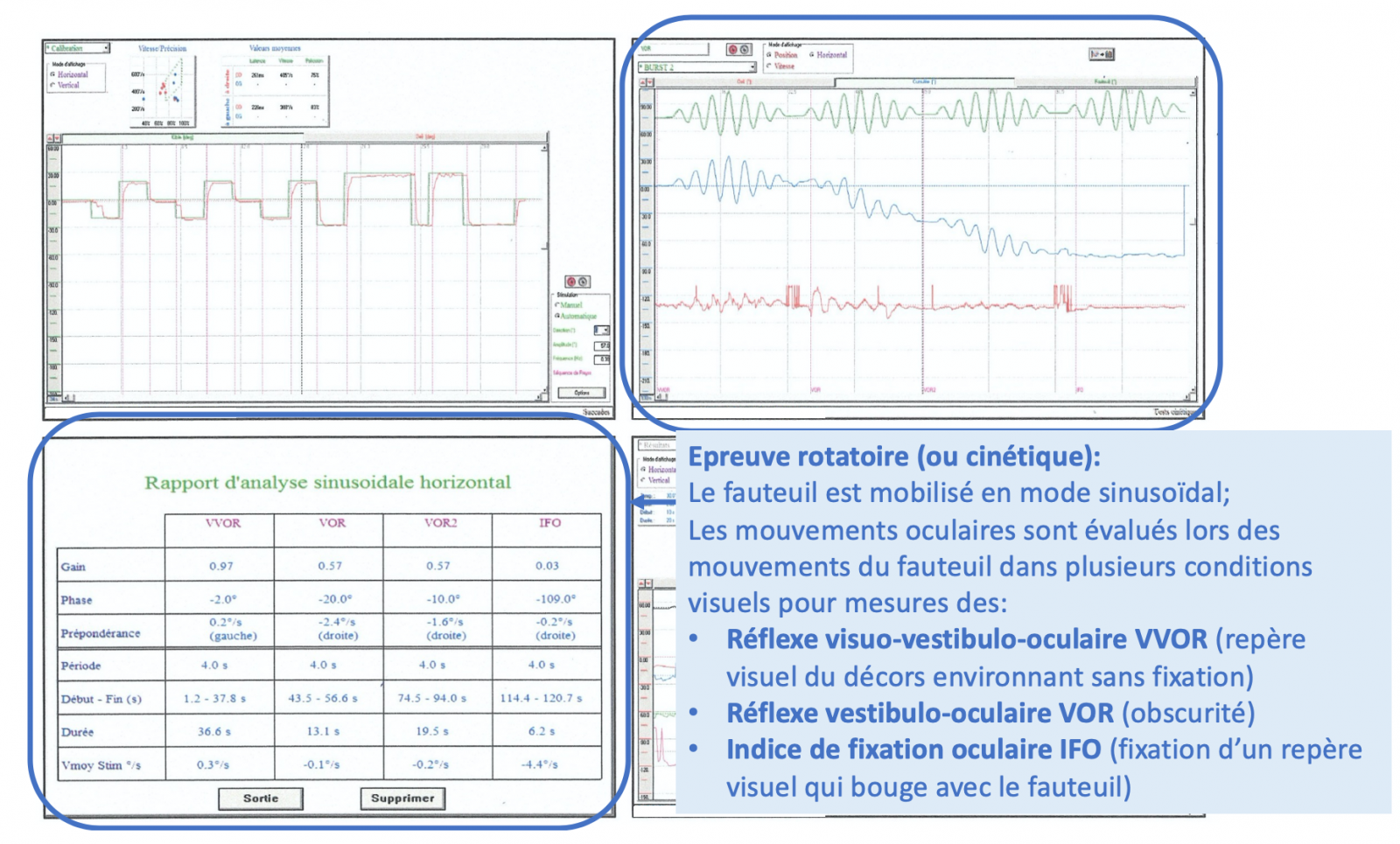
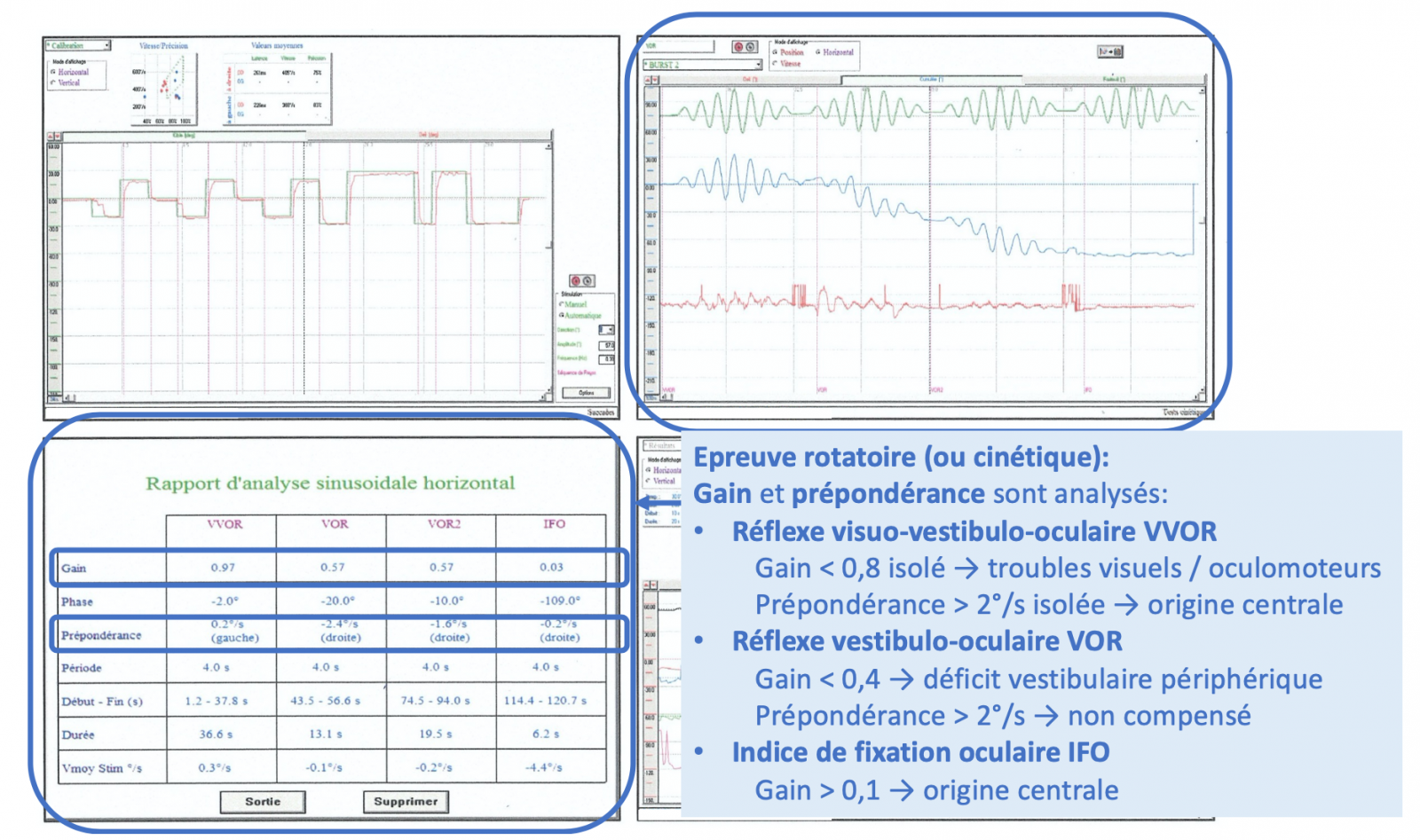
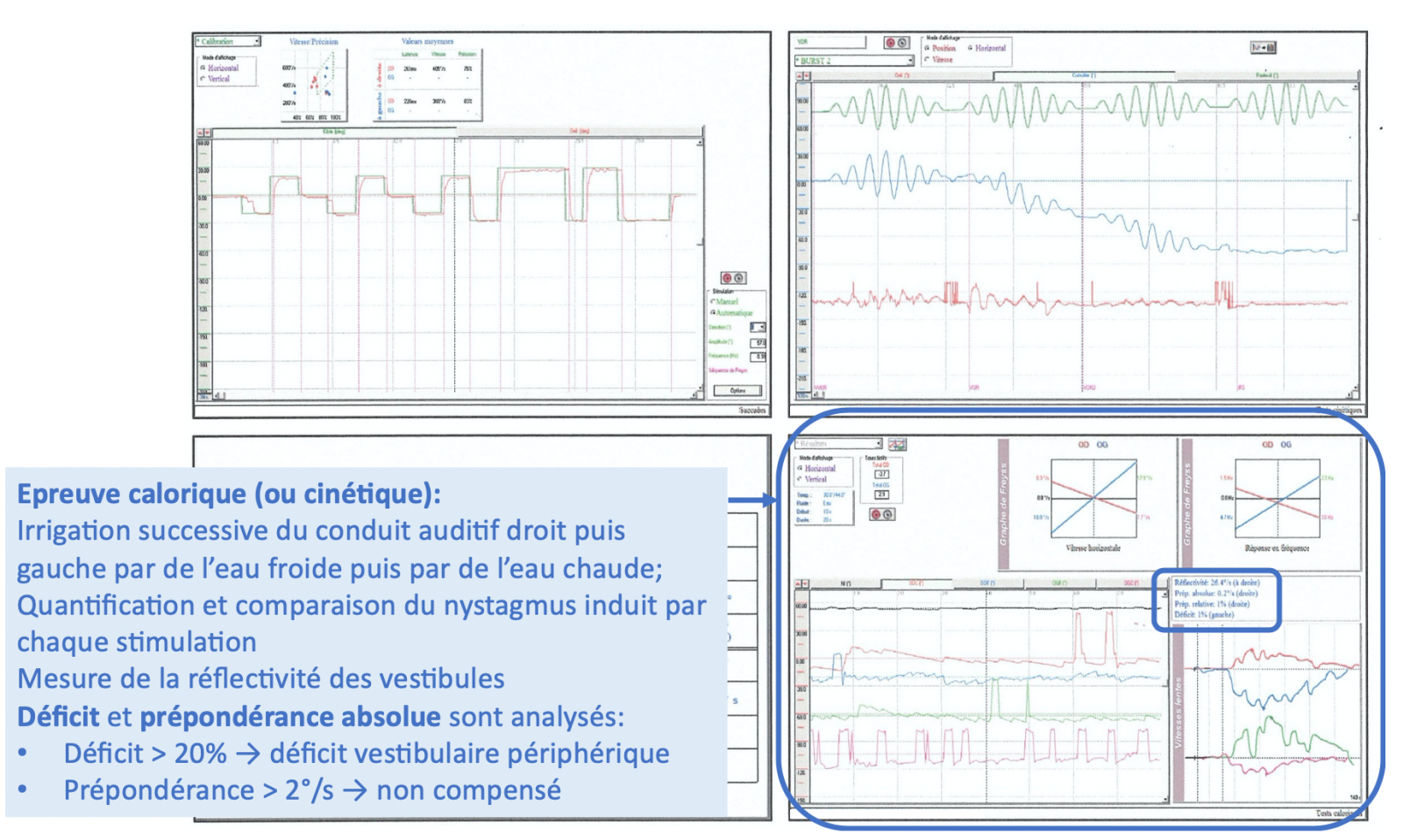
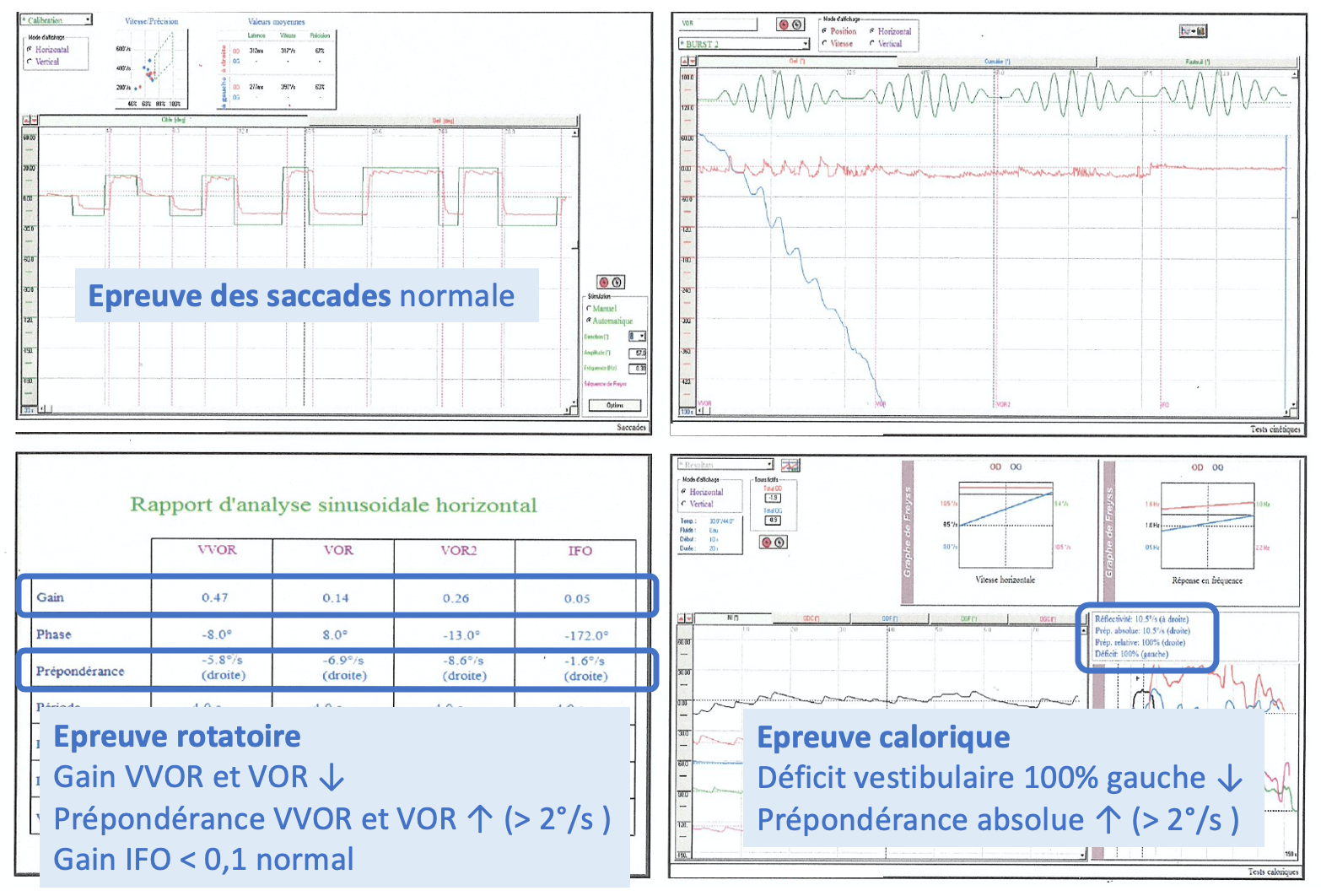
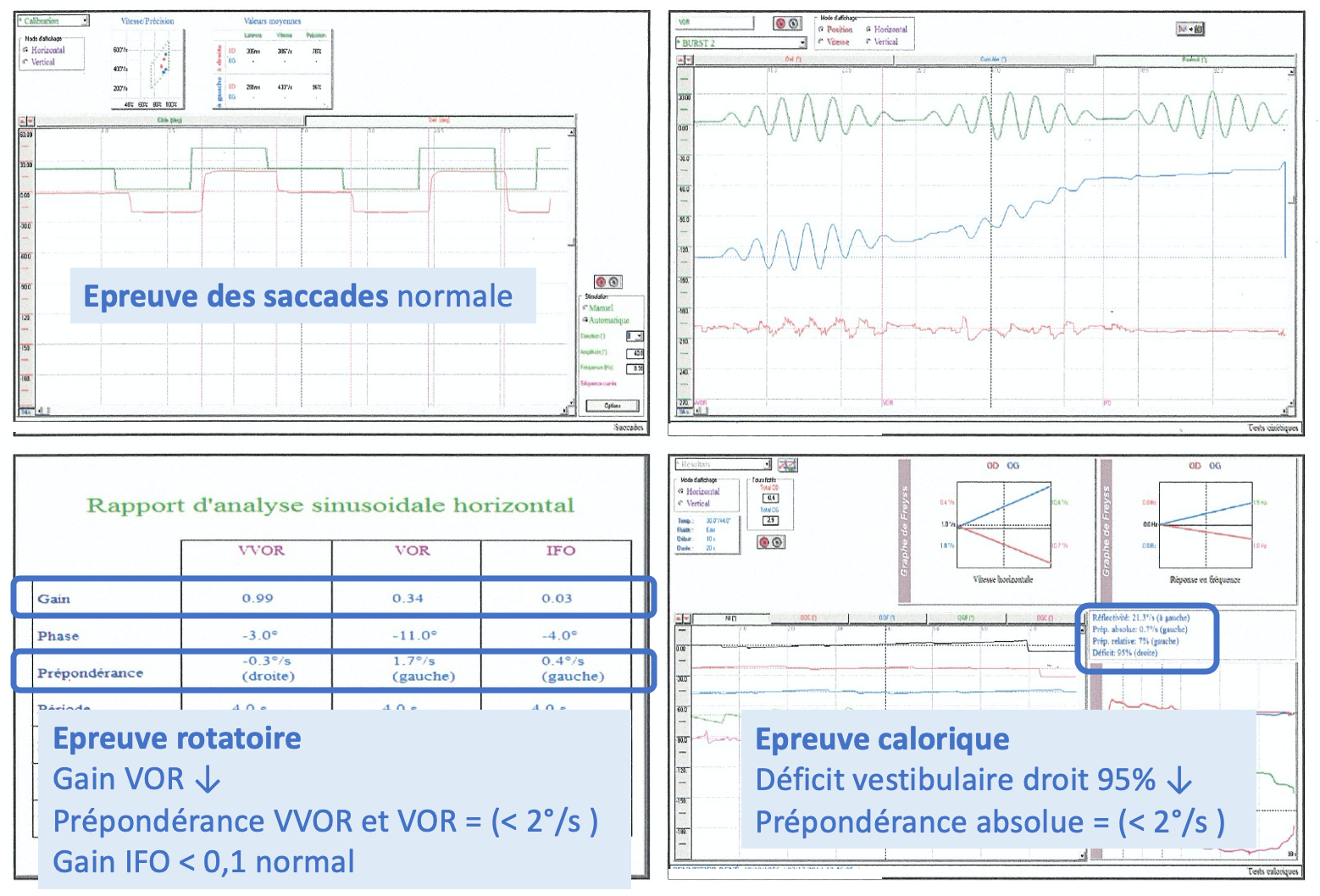
4) Vidéonystagmographie
Elle permet l’analyse vidéo des nystagmus spontanés et induits par la stimulation vestibulaire, incluant :
- L’épreuve des saccades,
- L’épreuve rotatoire, et
- L’épreuve calorique.

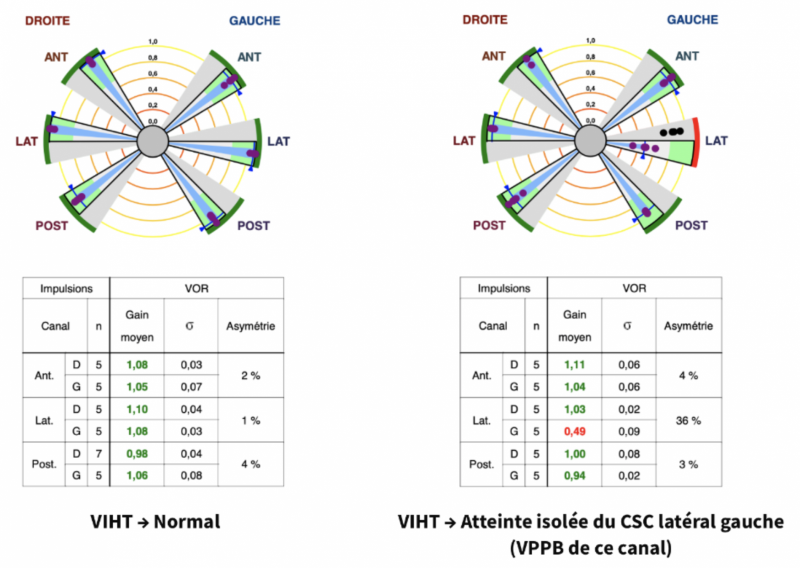
5) Video Head Impulse Test
- Le Head Impulse Test de Halmagyi et Curthoys étudie individuellement à hautes fréquences les canaux semi-circulaires.
- En cas de déficit d’un CSC, le patient est incapable de fixer la cible lors de mouvements rapides de la tête dans le plan du canal déficient et effectue une saccade de rattrapage pour refixer la cible.
- Le Réflexe vestibulo-oculaire VOR a alors un gain abaissé (< 0,8)

6) Audiométrie vocale
- Elle mesure la compréhension auditive.
- Le patient doit répéter une liste de 10 mots à différentes intensités et on note le pourcentage de mots répétés correctement.
7) Impédancemétrie
- Elle mesure la compliance (élasticité) du système tympano-ossiculaire, et recueille la contraction du muscle stapédien lors d’une stimulation auditive intense.
8) Potentiels évoqués auditifs PEA
- Ils enregistrent électrophysiologiquement l’activité électrique des voies nerveuses auditives de l’oreille et du cerveau.
- Ils sont utiles chez l’enfant et au dépistage d’un schwannome vestibulaire en cas de contre-indication à l’IRM.
9) Potentiels Evoqués Otolithiques PEO
- Ils étudient la fonction du saccule et aide au diagnostic de syndrome de Minor, de fistule péri-lymphatique entre autre.
10) Posturographie
- Elle mesure l’indice posturale en différentes conditions: plateforme statique (stable) ou dynamique (instable, suivant les mouvements du patient) avec yeux ouverts, yeux fermés ou en optocinétique.
- Elle établit un pourcentage d'utilisation de chaque entrée sensorielle somesthésique (proprioceptive), visuelle et vestibulaire, et précise s'il existe une dépendance visuelle.
- Son utilisation est diagnostique et thérapeutique.
DIAGNOSTICS DIFFÉRENTIELS = Faux vertiges
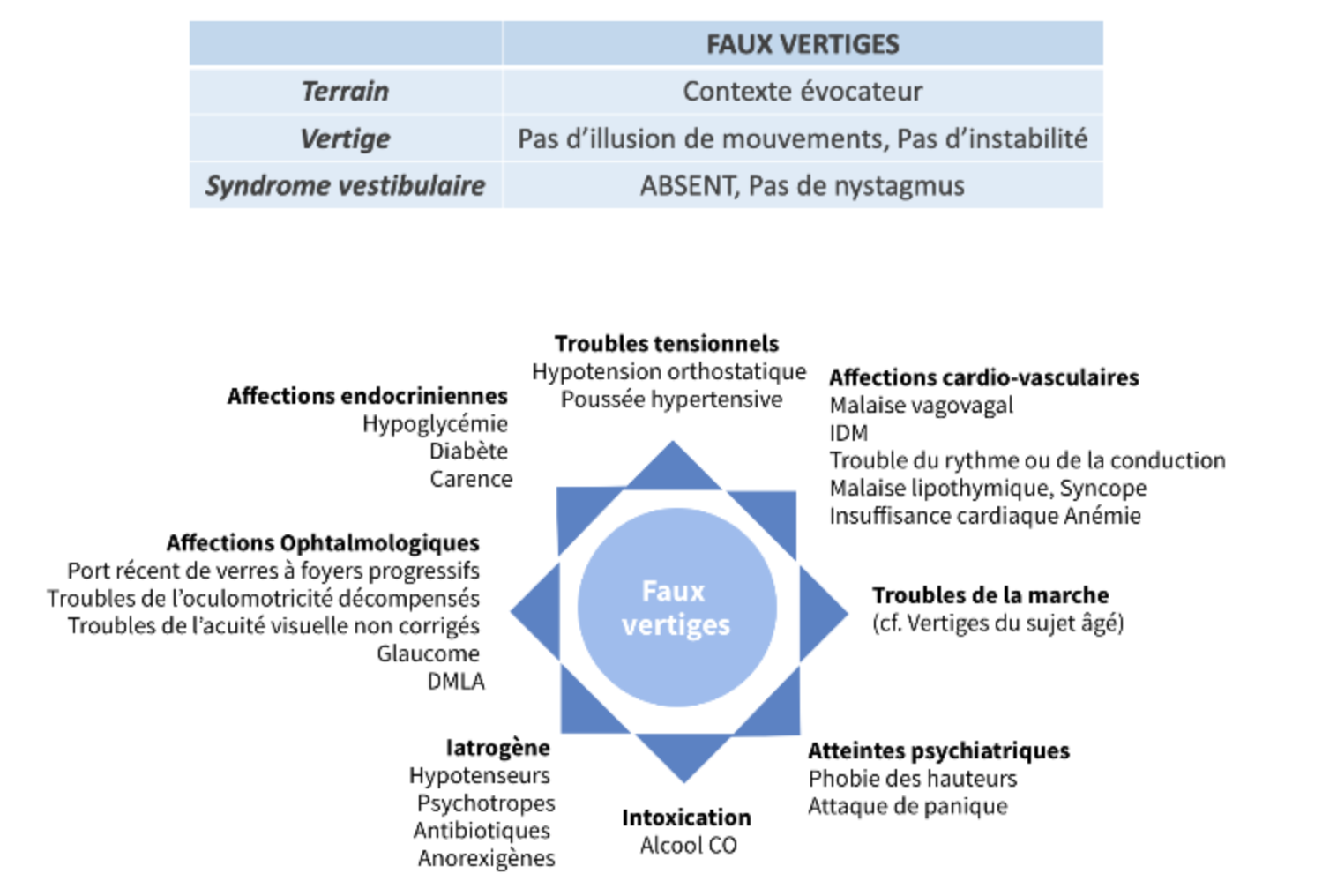
1) Iatrogène
- La prise d’un nouveau médicament concomitant à l’apparition des faux vertiges doit être recherchée car nombreux ont pour effets secondaires, instabilité et vertiges.
- Certains sont à l’origine de malaise hypoglycémique (hypoglycémiants oraux, insuline), de malaise lipothymique (neurotropes, antalgiques d’action centrale) ou d’hypotension (antihypertenseurs).
- La cause du faux vertige peut également être un surdosage ou une incompatibilité médicamenteuse (faire attention aux associations).
- L’arrêt ou le remplacement du médicament en cause permet une résolution des symptômes
2) Attaque de panique
- Il s’agit de crises d’anxiété récidivantes dont le tableau clinique est dominé par des sensations vertigineuses, des troubles de l’équilibre et des étourdissements. Les symptômes associés sont évocateurs : sensations de malaise, palpitations, gène thoracique, dyspnée, sensation d’irréalité, paresthésies des extrémités.
- Des discordances sont constatées entre le vécu du patient et les résultats du bilan clinique et/ou paraclinique, évoquant la présence de facteurs psychologiques.
- Après avoir rassuré le patient, une prise en charge psychologique est proposée.
3) Intoxication éthylique aiguë
- Les vertiges s’associent à jovialité, hypomanie, propos incohérents, dysarthrie et troubles cérébelleux. Les vertiges sont dus à l’effet de l’alcool sur les canaux semi-circulaires.
- Normalement, l’endolymphe et la cupule (substance gélatineuse) qui coiffe les cellules ciliées ont la même densité. L’alcool diffuse plus rapidement dans la cupule que dans l’endolymphe. La densité de la cupule s’abaisse, elle se déplace librement et devient sensible à la gravité et aux mouvements linéaires. L’information envoyée sera une rotation (CSC). Quand l’alcool diffuse dans l’endolymphe, le phénomène s’atténue. Le phénomène inverse se produit à l’arrêt de la consommation responsable des sensations vertigineuses accompagnant la gueule de bois.
- Le diagnostic repose sur la mesure de l’alcoolémie.
Une bonne hydratation sera assurée.
4) Pathologies cardio-vasculaires
Un faux vertige cardiovasculaire sera suspecté devant les signes d’appel suivants :
- Prodromes connus ou rapportés du malaise vagal,
- Répétition des symptômes à chaque lever brutale et disparition à l’allongement,
- Survenue exclusivement pendant l’effort,
- Perception de douleurs thoraciques ou de palpitations,
- Perte de connaissance qui affirme que le labyrinthe n’est pas le seul responsable,
- Prise médicamenteuse à visée cardio-vasculaire (Antihypertenseurs, Anti-arythmiques),
- Élément anormal à l’examen cardiovasculaire.
Hypotension orthostatique :
- Sa cause est fréquemment iatrogénique, en particulier chez le sujet âgé, par polymédication à visée cardiovasculaire. S’il est certain que les médicaments jouent un rôle important, les capacités de régulation du système cardiovasculaire lors du changement de position sont souvent altérées avec l’âge.
- Les symptômes se répètent à chaque lever brutale et disparaissent à l’allongement. Les crises sont quotidiennes avec malaises, chute, perte de conscience à la station debout prolongée, postprandiales ou après un exercice intense. La position couchée prolongée a un rôle déclencheur également au lever. Debout, le patient sent venir sa crise.
- Le diagnostic repose sur une chute de la pression artérielle systolique supérieure à 20mmHg et diastolique supérieure à 10mmHg après mise en orthostatisme. Des mesures répétées peuvent être nécessaires pour faire le diagnostic.
Malaise vasovagal :
- Ce type de malaise a un déroulement caractéristique avec association de flou visuel, tête lourde, acouphènes, sensations de jambes flageolantes, paresthésies des quatre extrémités, impression de perte de connaissance imminente. Les crises sont déclenchées par un événement qui est souvent le même pour un individu (ponction sanguine, vue du sang, station debout prolongée, en particulier en ambiance chaude, émotion vive, sensation de confinement). La fatigue et l’hypoglycémie sont alors des facteurs favorisants. Il existe un intervalle libre entre le facteur déclenchant et la survenue des prodromes permettant de le distinguer de l’hypotension orthostatique.
- Devant un doute, un test d’inclinaison (tilt test) permet de poser le diagnostic.
Syncopes cardiaques :
- Dans la syncope cardiaque, le patient présente une perte de connaissance avec chute caractérisée par sa soudaineté et sa récupération instantanée. Elle entraine souvent un traumatisme violent.
- Il faut s’enquérir d’antécédents cardiaques, de l’existence de palpitations avant la crise et d’une survenue pendant ou après un effort.
- La réalisation d’un ECG recherche des troubles du rythme ou de la conduction
5) Pathologies ophtalmologiques
Un faux vertige ophtalmologique sera suspecté devant les signes d’appel suivants :
- Gêne à la lecture, à la conduite automobile, à la descente d’escaliers,
- Baisse de l’acuité visuelle, d’autant plus qu’elle est unilatérale,
- Céphalées frontales ou périorbitaires majorées à la fixation,
- Douleurs ou picotements oculaires,
- Scotome ou diplopie.
ÉTIOLOGIE
A) Vertiges centraux
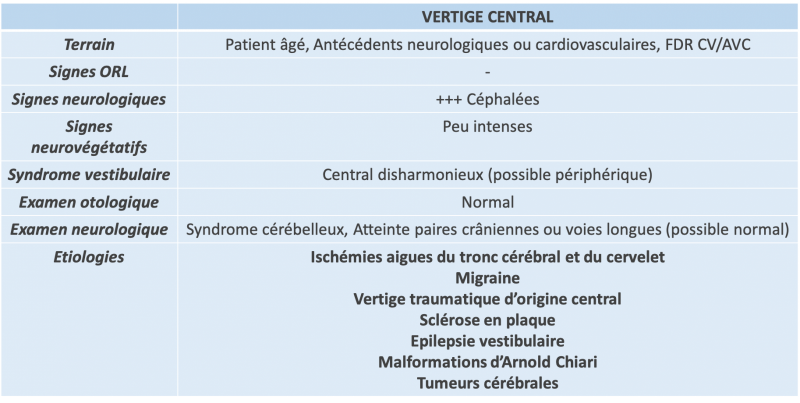
1) Ischémies aigues du tronc cérébral et du cervelet
- Les vertiges peuvent être le signe inaugural d’accidents ischémiques graves qui mettent d’emblée en jeu le pronostic vital du patient. Initialement, le vertige est isolé, et les signes neurologiques discrets, voir absents. Du fait de grandes variations individuelles des territoires de vascularisation du tronc cérébral et du cervelet, le tableau clinique varie avec plus ou moins de signes neurologiques.
- Dans les Accidents Vasculaires Cérébraux, le vertige peut rentrer dans le cadre d’un syndrome vestibulaire périphérique harmonieux quand l’infarctus atteint le noyau vestibulaire ou la racine d’entrée du nerf vestibulaire (trajet des fibres nerveuses entre le noyau vestibulaire et l’émergence du nerf du tronc cérébral).
- Au moindre doute sur ces étiologies, une hospitalisation en urgence en unité neurovasculaire doit être faite pour confirmation diagnostique par imagerie médicale (IRM cérébrale plus performante que le scanner), prise en charge thérapeutique et bilan étiologique.
a) Infarctus isolé de la racine d’entrée du nerf vestibulaire
Rare, il réalise un tableau de pseudo-névrite (syndrome périphérique avec déficit au VNG). Il est suspecté devant le terrain du patient, un début brutal, ou un signe neurologique de voisinage (distorsion auditive, PFP, syndrome de CBH, poursuite oculaire saccadique ou hypermétrique).
b) Infarctus isolé du noyau vestibulaire
Rare, il réalise un tableau de pseudo-névrite, mais on pourra observer un nystagmus rotatoire pur, l’absence de déficit au VNG, ou des troubles de la poursuite oculaire.
c) Infarctus dans le territoire de l’AICA (artère cérébelleuse antéro-inférieure)
L’atteinte clinique est en rapport avec sa vascularisation du labyrinthe par l’artère labyrinthique (du même côté, syndrome vestibulaire périphérique et surdité de perception profonde voir cophose), d’une partie du tronc cérébral (atteinte des paires crâniennes, nystagmus central) comprenant la racine d’entrée du nerf vestibulaire (cf supra), et une partie cérébelleuse (syndrome cérébelleux).
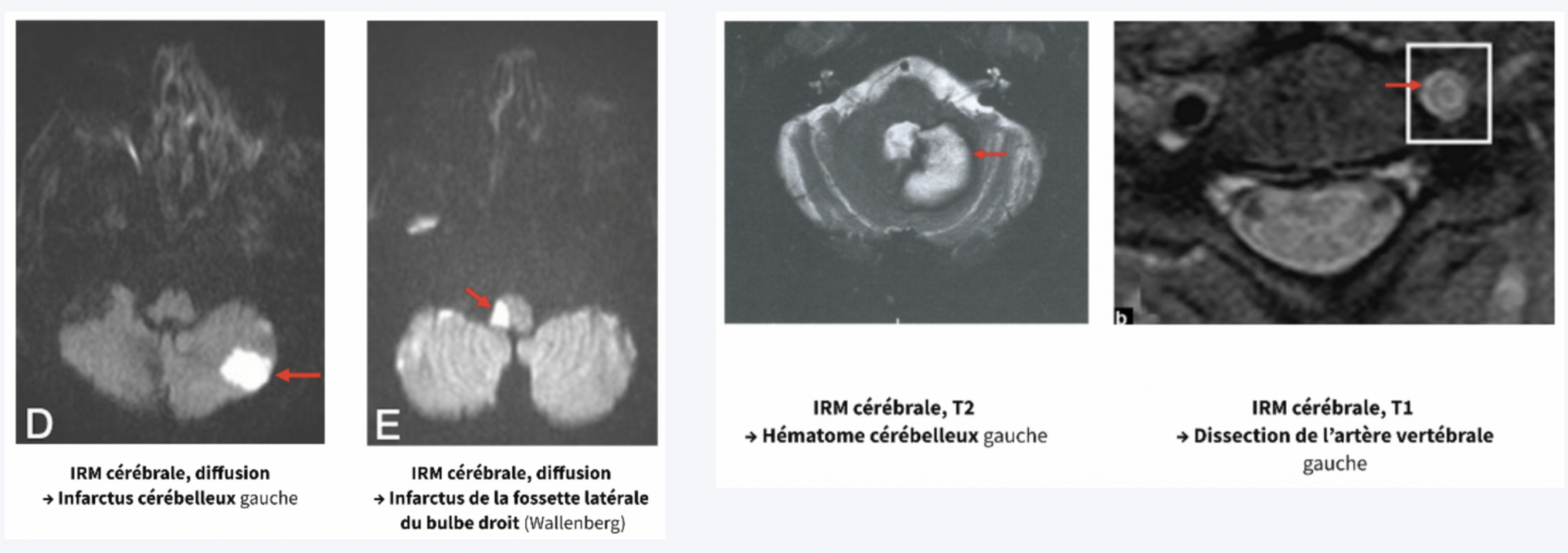
d) Syndrome de Wallenberg
- Il s'agit d’un infarctus latérobulbaire (fossette latérale de la moelle allongée) par occlusion/dissection de l’artère vertébrale. Ce syndrome représente la forme complète.
- Du côté opposé à la lésion, on observera : Hypoesthésie thermoalgique hemicorporelle.
- Du côté de la lésion, on aura :
- Syndrome vestibulaire périphérique déficitaire unilatéral avec un grand vertige rotatoire qui est souvent inaugural,
- Hypoesthésie hémifaciale,
- Atteinte des nerfs mixtes (IX, X, XI) avec paralysie vélo-pharyngo-laryngée (dysphonie, dysarthrie, hoquet, signe du rideau),
- Syndrome de Claude-Bernard-Horner,
- Hémisyndrome cérébelleux cinétique.
e) Infarctus cérébelleux
Il s’agit d’un infarctus dans le territoire de la PICA (artère cérébelleuse postéro-inférieure), vascularisant le cervelet vestibulaire. Le grand vertige rotatoire domine le tableau clinique, et il est le principal diagnostic différentiel de la névrite vestibulaire. Il est suspecté devant:
- Syndrome vestibulaire disharmonieux, avec absence de déficit au VNG,
- Nystagmus central,
- HIT normal,
- Céphalées occipitales,
- Syndrome cérébelleux cinétique, une dysarthrie ou une diplopie verticale.
f) Hématome cérébelleux
- Il survient sur un infarctus cérébelleux ou rupture de micro anévrisme, et est suspecté chez un patient hypertendu ou sous anticoagulant. Un grand vertige isolé initial est rapidement complété de céphalées occipitales, de signes d’hypertension intracrânienne et de trouble de la conscience progressif.
- Le traitement repose sur :
- Traitement antihypertenseur en cas d’HTA,
- Correction du trouble de la coagulation si anticoagulant,
- Avis neurochirurgical car risque de compression du tronc cérébral pouvant nécessiter dérivation ventriculaire ou décompression chirurgicale de la fosse postérieure.
- Le bilan étiologique comporte : IRM cérébrale, angio-IRM/TDM, bilan de coagulation.
g) Accidents ischémiques transitoires dans le territoire vertébrobasilaire
- Les vertiges vasculaires sont de survenue brutale, durant entre 30 sec et 15 min (< 1h), récurrent depuis quelques jours. Ils sont isolés ou généralement associés à d'autres symptômes neurologiques de souffrance du territoire vertébrobasilaire: hémianopsie, paresthésies, ataxie, dysarthrie, diplopie, déficit moteur hémicorporel.
- L'examen clinique est généralement normal.
- Prédictifs d’AVC constitués de taux de mortalité élevé, il justifie une prise en charge en urgence qui sera identique à l’Infarctus cérébral.
h) Insuffisance vertébrobasilaire
- Un défaut de circulation sanguine dans les artères vertébrales peut être dû à une hypoplasie ou sténose de l’artère vertébrale. Les facteurs de risque d’AVC sont souvent associés, ainsi qu’une arthrose cervicale.
- Les vertiges sont positionnels et isolés à type d’instabilité. Des malaises ou perte de connaissance brèves et brutales surviennent lors de mouvement de rotation de la tête, avec un risque de chute. Le Drop Attacks est une chute brutale en faveur d’une insuffisance vertébrobasilaire.
- L'examen clinique est souvent normal. Le diagnostic utilisera l’angio IRM/TDM, ou l’écho-doppler des troncs supra-artiques et transcrânien avec manœuvres dynamiques
I) Dissection de l’artère vertébrale
- Elle touche le plus souvent la portion extracérébrale des artères vertébrales (niveau C6).
- Cause la plus fréquente d’infarctus chez le sujet jeune, elle est consécutive à des traumatismes même mineurs (chocs, hyperextension, manipulation cervicale), mais peut être spontanée. Elle peut survenir sur une artère pathologique (dysplasie fibromusculaire, Marfan, pseudoxanthomatose, lupus). Elle est plus fréquente si HTA.
- La symptomatologie associe :
- Céphalées postérieures ou occipitales, cervicalgies ou scapulalgies intenses,
- Vertige brutal et signes neurologiques éventuellement associés.
- L’angio TDM/IRM cérébral et des troncs supra-aortiques doit être réalisé en urgence.
j) Prise en charge de l’Infarctus cérébral
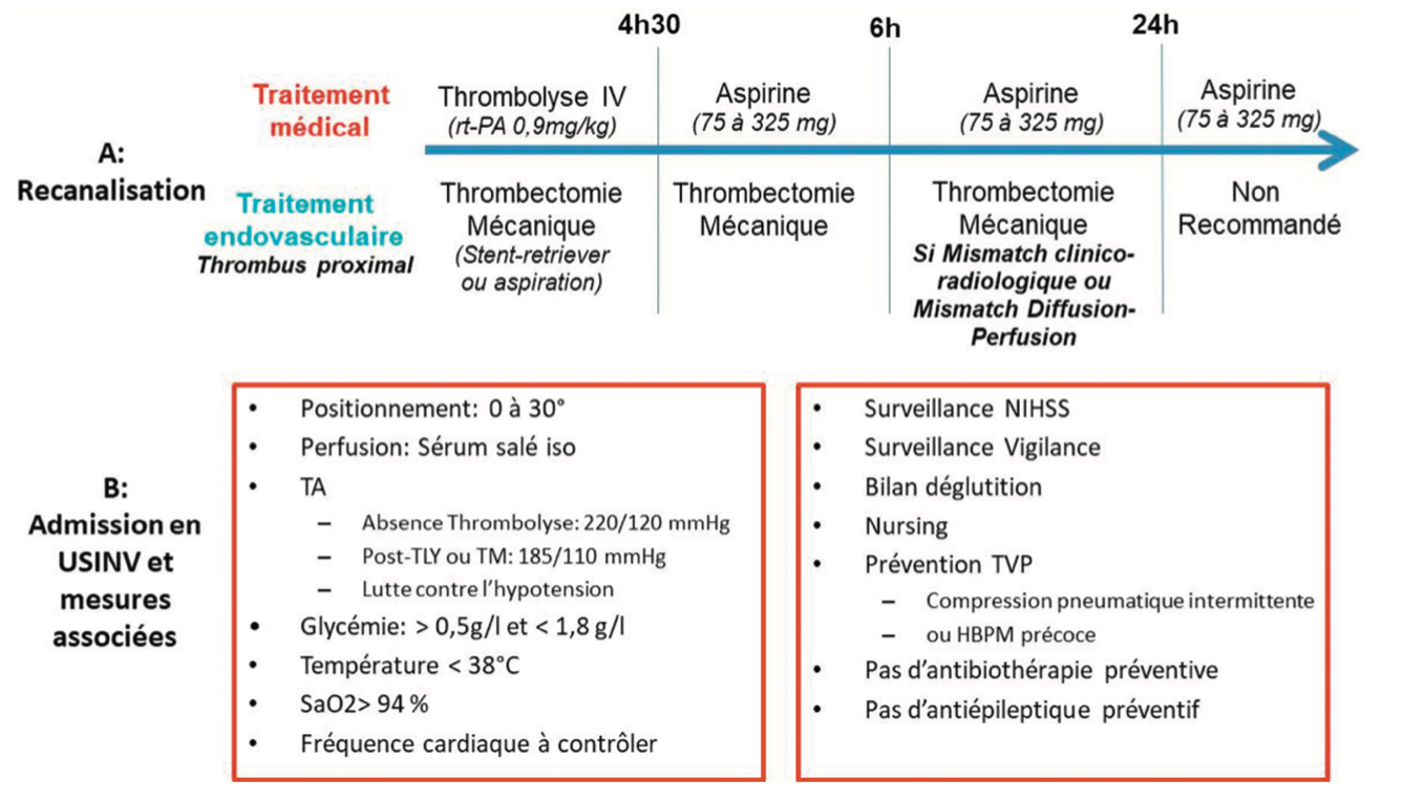
Le bilan étiologique recherchera les éléments suivants :
- Macroangiopathie extra ou intracrânienne (athérosclérose, dissection artérielle, vasoconstriction, artérite) par angioscanner, angio IRM ou écho-doppler des troncs supra-artiques et transcrânien,
- Microangiopathie (lacunes) par l’IRM,
- Cardiopathie emboligène par ECG, holter ECG et échographie cardiaque,
- Etat prothrombotique par bilan d’hémostase,
- Facteurs de risque cardiovasculaire par ionogramme sanguin, créatininémie, glycémie, bilan lipidique
2) Migraine
- La crise vertigineuse dans la migraine est fréquente. Il faut distinguer la crise vertigineuse appartenant à l’aura d’une migraine basilaire et la migraine vestibulaire.
- Il n’y a pas de test objectif. Le diagnostic repose sur des critères cliniques, et le bilan (IRM Cérébrale et APC) éliminera les diagnostics différentiels. Seule l’efficacité thérapeutique confirme le diagnostic.
- On retrouve souvent des antécédents de mal des transports, des antécédents familiaux de migraine, et les facteurs déclenchants habituels de la migraine.
a) Migraine basilaire
- Rare, il s’agit d’une migraine dans le territoire vertébrobasilaire typiquement rapportée chez l’adolescente pendant les règles et s’associant à des migraines avec ou sans aura.
- La crise commence par une aura qui progresse en 4 à 5 minutes avec des troubles visuels (phosphènes scintillants et vision flou, dans les champs visuels nasals et temporaux des deux yeux). Puis surviennent un vertige rotatoire, une ataxie cérébelleuse, une hypoacousie et des acouphènes. Le tableau peut se compléter par une dysarthrie, une diplopie, un état confusionnel, une parésie bilatérale et des paresthésies bilatérales des mains, des pieds, de la bouche et de la langue. Cette aura doit associer au moins deux symptômes.
- L’aura doit avoir au moins trois des caractéristiques suivantes :
- Développement progressif sur plus de 4 minutes ;
- Durée totale inférieure à 60 minutes ;
- Réversibilité totale ;
- Céphalée survenant dans les 60 minutes (parfois avant ou pendant).
- L’aura fait place à la céphalée occipitale dont les critères diagnostiques sont:
- Au moins 5 épisodes de céphalée de 4 à 72 heures;
- Céphalées avec au moins deux des caractéristiques suivantes : intensité modérée à sévère, pulsatile, unilatérale, augmentée par l'effort;
- Accompagnée de phonophobie ou photophobie, de nausées et de vomissements.
- Des formes incomplètes peuvent se résumer à une crise vertigineuse isolée sans céphalée, associées à des troubles visuels.
b) Migraine vestibulaire
- Elle est une entité plus récente et plus discutée dont la physiopathologie est incertaine.
- Le terrain est une femme d’environ 40 ans aux antécédents personnels ou familiaux de migraine.
- Contrairement à l'aura, le vertige est contemporain de la céphalée et ne la précède pas, et peut être isolé sans céphalée. On observe un polymorphisme de la crise vertigineuse et de son évolution avec une séquence du vertige et de la céphalée très variable pour un individu et d’un individu à l’autre. Des signes auditifs peuvent être associés.
- Pendant la crise l’examen vestibulaire est variable retrouvant un vertige périphérique ou central, spontanée ou positionnel. L’examen inter crise est normal. L’IRM est normale.
Les critères diagnostiques définis par l'International Headache Society sont :
- Au moins 5 épisodes de symptômes vestibulaires d’intensité modérée à sévère, régressif en 5 minutes à 72 heures. Vertiges spontané, positionnel, ou aux mouvements de tête.
- Antécédent de migraine avec ou sans aura selon l’ICHD.
- Au moins la moitié des épisodes vestibulaires sont associés à au moins l'une des caractéristiques suivantes :
- Céphalées migraineuses (intensité modérée à sévère, pulsatile, unilatérale, augmentée par l'effort),
- Phonophobie ou photophobie
- Aura visuelle
- Les épisodes ne pouvant pas être expliqués par une autre pathologie vestibulaire ou neurologique.
c) Traitement du vertige migraineux
Les facteurs déclenchants de la crise sont à éviter : Sommeil suffisant, horaires de lever réguliers, repas équilibrés et réguliers, hydratation, pratique d’activités physiques.
Les traitements médicaments de la crise sont principalement les Triptans, efficaces sur céphalée et vertige. L’efficacité est peu concluante des AINS, opiacés, dérivés de l’ergot de seigle, en dehors des spray nasaux à base de dihydroergotamine.
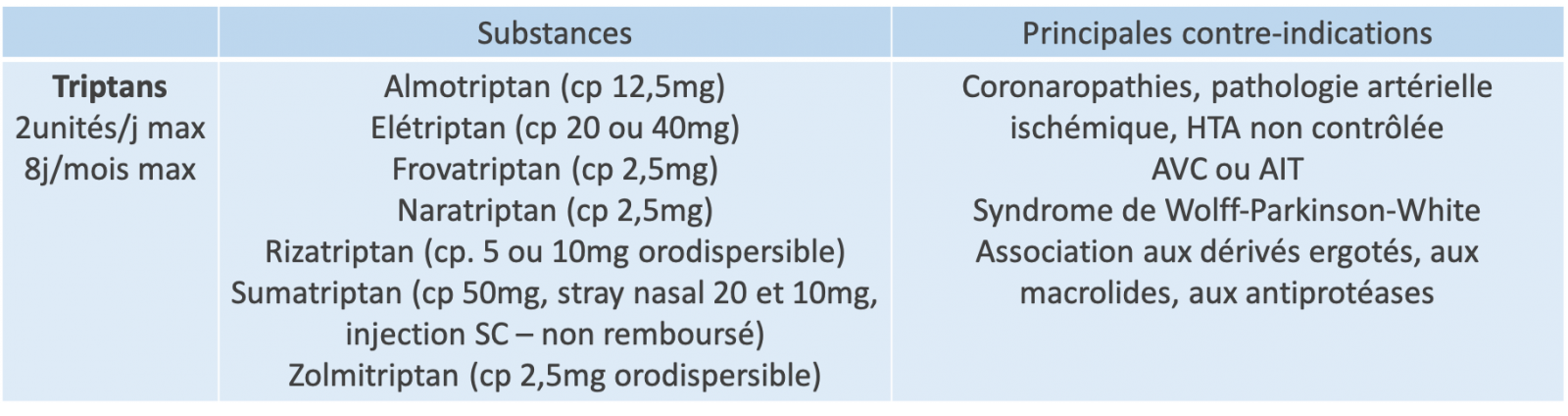
Le traitement médicamenteux de fond sera instauré devant une altération de la qualité de vie par crises fréquentes, rebelles ou surconsommation de traitement de la crise. Il utilise les bêtabloquants et les inhibiteurs calciques (flunarizine, vérapamil, oxératone, pizotifen) avec une préférence pour le flunarizine.

3) Syndrome postcommotionnel
- Ce syndrome subjectif des traumatisés crâniens est rencontré dans plus de la moitié des traumatismes crâniens. Il associe une impression de déséquilibre de brève durée, avec une sensation de chute imminente aux mouvements rapides de la tête. L’examen vestibulaire est normal.
- Il s’accompagne de signes neurovégétatifs, d’acouphènes et de céphalées postérieures résistantes aux antalgiques habituels auxquels s’ajoutent une asthénie, des troubles de la mémoire, du caractère, du sommeil et une anxiété.
- Au-delà de deux mois, ce syndrome évolue vers la névrose post-traumatique. Une prise en charge psychologique, voire psychiatrique, est alors nécessaire.
4) Sclérose en plaque
Il s’agit d’une maladie inflammatoire démyélinisante chronique du SNC. Le diagnostic repose sur les critères de:
- Dissémination spatiale (≥ 2 territoires),
- Dissémination temporelle (≥ 2 épisodes séparés d'au moins 1 mois),
- Anomalies sur l’IRM (plaques de démyélinisation),
- Anomalies du LCR (inflammatoire),
- Absence d’autre explication.
Les vertiges sont fréquents mais rarement révélateurs de la maladie. Le vertige est variable, le plus souvent central. Des troubles de l’oculomotricité peuvent être associés, principalement une ophtalmoplégie internucléaire.
Le traitement de la poussée repose sur la corticothérapie à fortes doses associée à un traitement symptomatique. Le traitement de fond relève du spécialiste.
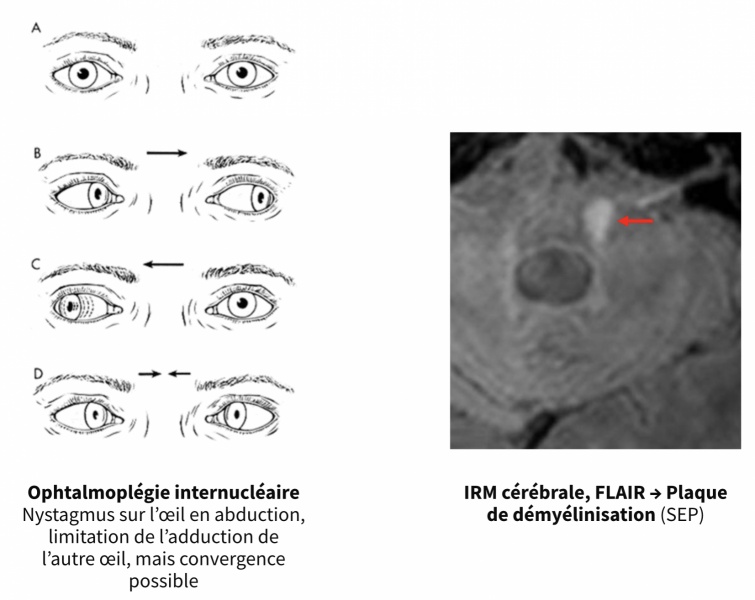
5) Epilepsie vestibulaire
L’épilepsie est une maladie chronique du SNC générant des hyperactivités paroxystiques focales ou généralisées. L’épilepsie vestibulaire est rare, caractérisée par des crises vertigineuses rotatoires ou linéaires non positionnelles avec souvent une déviation des yeux, de la tête et du corps. Les arguments en faveur du diagnostic sont:
- Durée de quelques secondes à quelques minutes,
- Brutalité du début et de la fin,
- Trouble de la conscience (regard fixe, absence de réponse du patient),
- Signes associés (acouphènes, paresthésies),
- Mouvements stéréotypés associés (grimace, succion, déglutition),
- Déclenchement possible de la crise par les tests caloriques du VNG.
L’épilepsie vestibulaire évolue fréquemment vers des crises partielles complexes ou secondairement généralisées.
6) Malformations d’Arnold-Chiari
Les malformations de la charnière occipitocervicale d’Arnold-Chiari entravent l’écoulement du LCR avec compression médullaire par hernie des amygdales cérébelleuses (type 1). Chez un patient au cou court, les symptômes sont:
- Douloureux : céphalées occipitales, cervicalgies, douleurs rétro-orbitaires et faciales, aggravées par la toux, les éternuements, le rire, les efforts physiques;
- Otologiques : vertiges, instabilité positionnelle, acouphènes, hyperacousie;
- Oculaires : nystagmus vertical inférieur, diplopie, photophobie, éclipses visuelles;
- Cérébelleux: syndrome cérébelleux;
- Au stade évolué: dysphagie, dysphonie, troubles respiratoires, troubles sensitifs, parésie plus importante aux membres supérieurs qu’aux membres inferieurs, spasticité, hypertension intracrânienne.
Le diagnostic se fait sur une IRM cérébrale en coupes coronales explorant la charnière occipitocervicale. Un avis neurochirurgical est nécessaire.
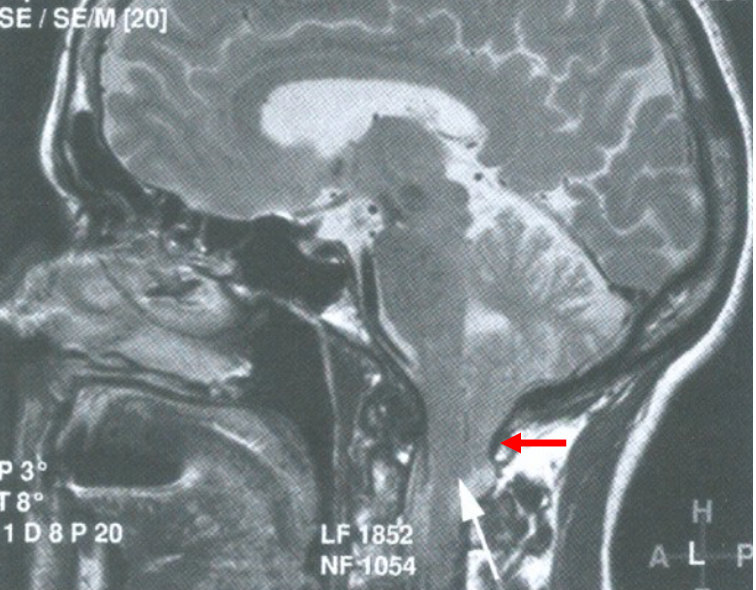
7) Tumeurs cérébrales
Les tumeurs cérébelleuses ou bulbopontiques, proches du quatrième ventricule, peuvent se révéler par une séméiologie vestibulaire centrale positionnelle dont le diagnostic différentiel n'est pas toujours aisé avec un VPPB. Les signes cérébelleux s’installent souvent secondairement, et les signes d’hypertension intracrânienne sont plus tardifs. Il peut s’agir d’épendymomes du 4ème ventricules, de gliomes, de cavernomes, d’hémangioblastomes…
Devant un VPPB, une IRM Cérébrale est donc indiquée devant:
- Un nystagmus positionnel atypique,
- Des signes neurologiques associés,
- Des échecs thérapeutiques répétés,
- Ou des récurrences trop fréquentes.
B) vertiges périphériques à otoscopie anormale
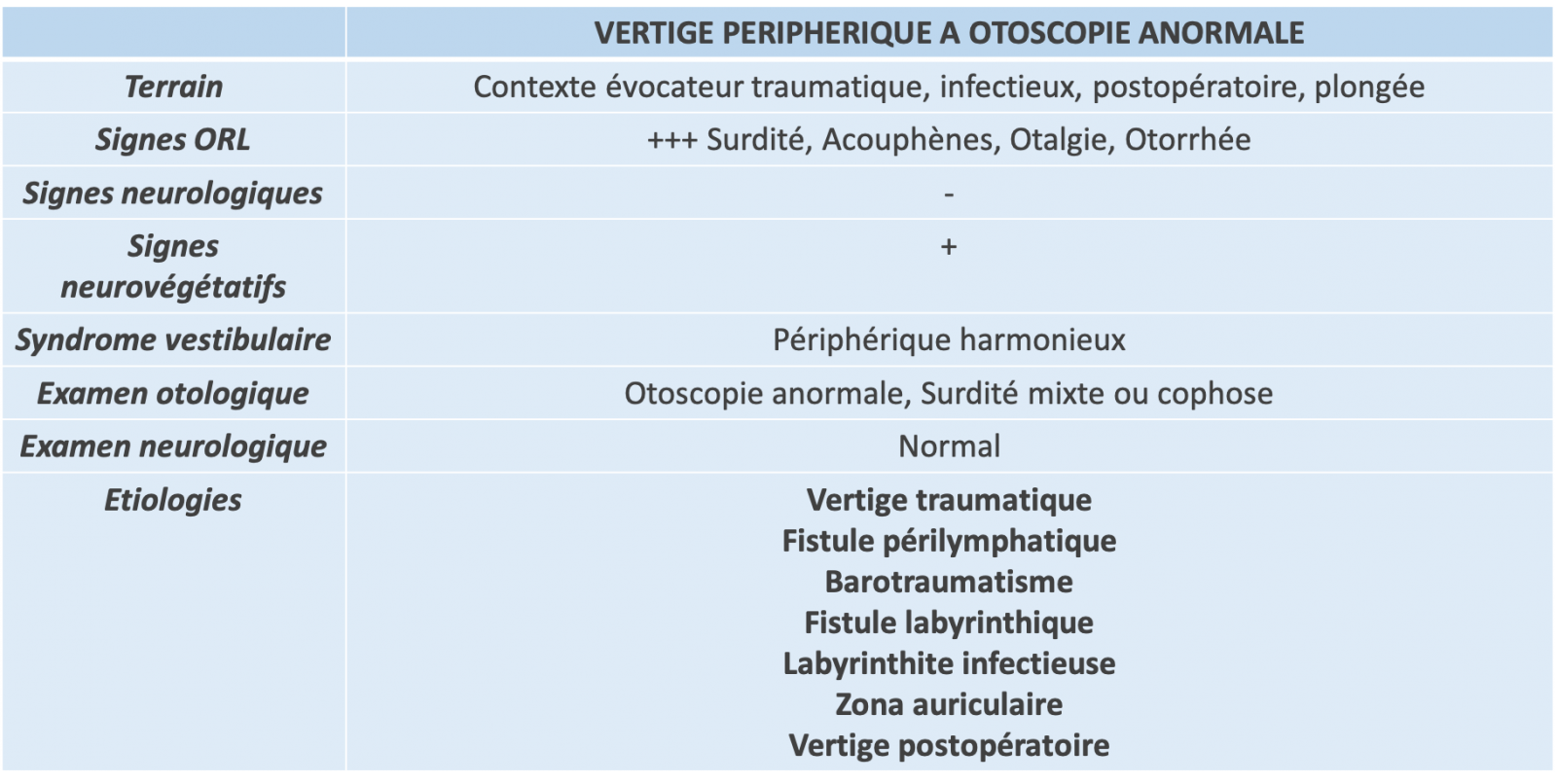
1) Vertige traumatique
Le vertige dans un contexte de traumatisme crânien aura pour étiologie :
- Fracture labyrinthique
- Hémolabyrinthe
- Commotion labyrinthique
- Fistule périlymphatique
- VPPB
- Hydrops endolymphatique
- Syndrome postcommotionnel, dissection artère vertébrale, hémorragie intracrânienne.
a) Fracture du Rocher
- Les vertiges traumatiques peuvent survenir dans le cadre d’une fracture du Rocher ou être isolés sans fracture sous jacente.
- Cependant, un vertige traumatique doit faire réaliser un scanner des Rochers. La TDM en haute résolution des Rochers est l’imagerie standard pour diagnostiquer et analyser les fractures temporales pouvant être uni ou bilatérales en décrivant la localisation du trait de fracture, sa classification et les éléments anatomiques atteints.
- Le pronostic ORL immédiat dépend de la présence d’une paralysie faciale périphérique, d’une atteinte labyrinthique ou d’une fuite de liquide cérébrospinal qui sont des urgences médicochirurgicales.
-
Plus fréquentes, les fractures longitudinales sont parallèles à l’axe du Rocher et concernent principalement l’oreille externe et l’oreille moyenne avec otorragie, hémotympan et lésion des osselets.
-
Les fractures transversales, perpendiculaire à l’axe du Rocher , sont plus souvent responsable de lésions de l’oreille interne et d’atteinte du nerf facial.
-
Il faut noter si la fracture est labyrinthique (ou translabyrinthique, atteinte du labyrinthe par la fracture) ou extralabyrinthique (respect du labyrinthe).
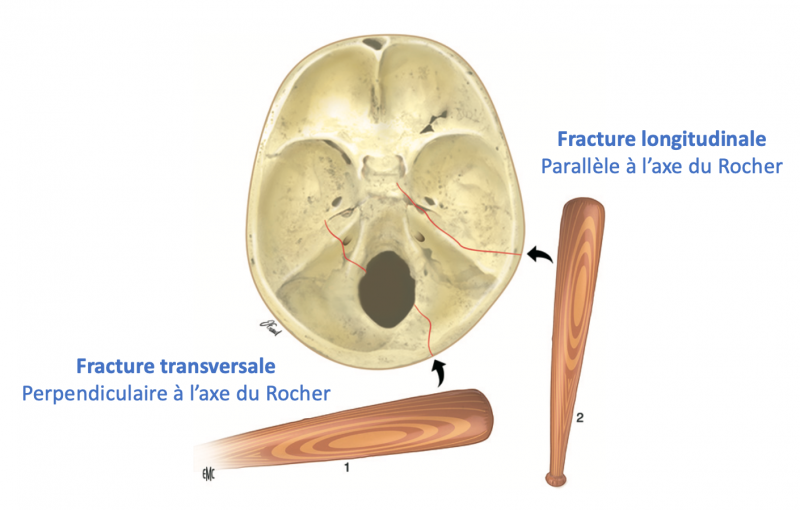
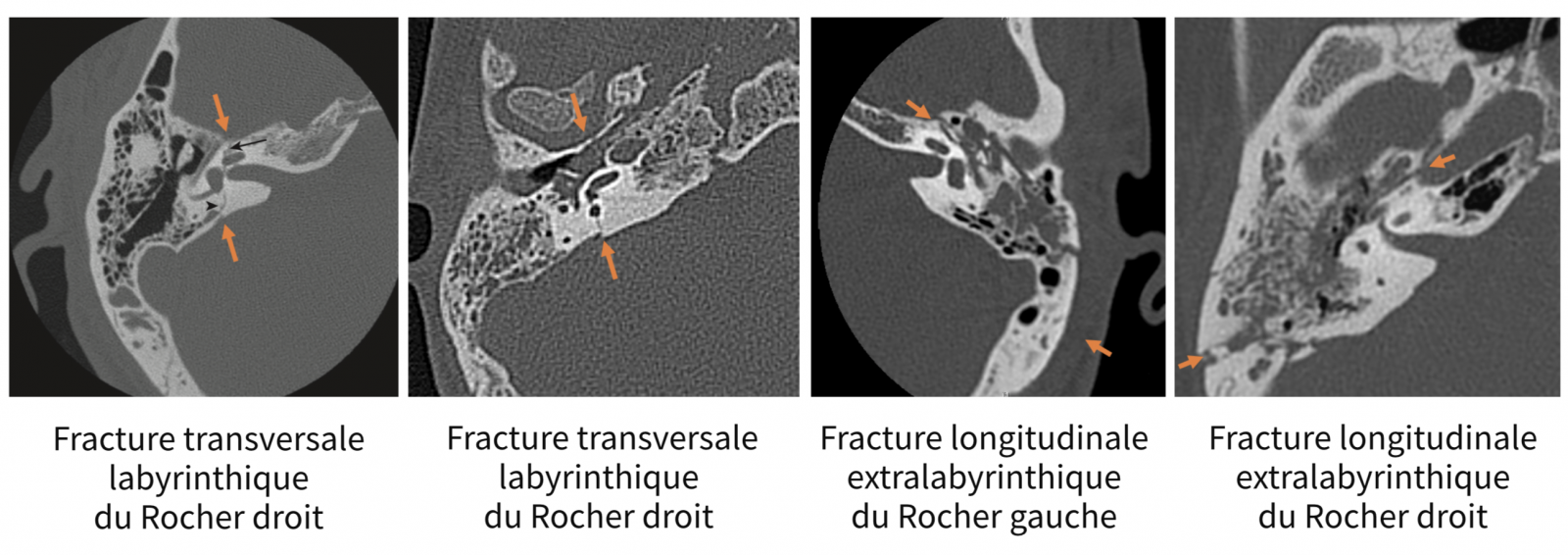
b) Fracture labyrinthique
- La destruction du labyrinthe par fracture labyrinthique est due à son ouverture dans l’oreille moyenne avec apparition d’air dans le labyrinthe (pneumolabyrinthe sur la TDM). Ces lésions sont immédiates, définitives et complètes.
- Le patient présente une surdité de perception totale (cophose) et un grand vertige rotatoire brutal par déficit vestibulaire périphérique totale.
- Le traitement médical repose sur une corticothérapie à fortes doses, un traitement antinauséeux (métoclopramide), antivertigineux (acétylleucine), vasodilatateur (bétahistine) et la rééducation vestibulaire pour favoriser la compensation centrale
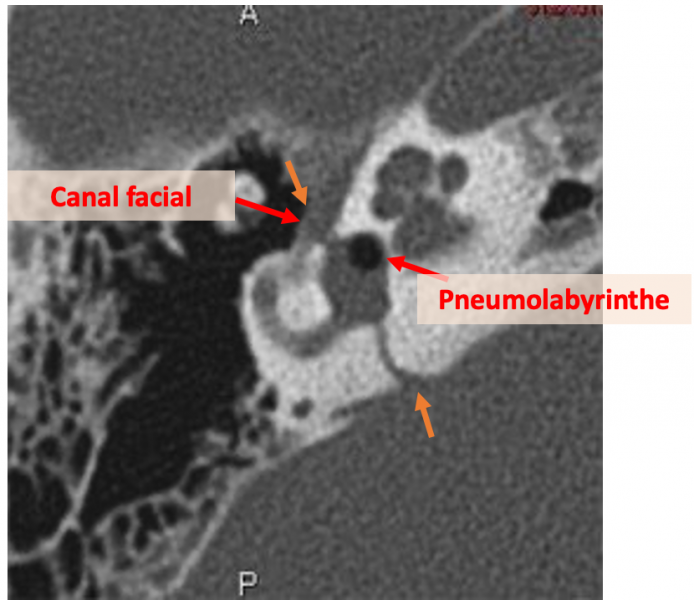
du Rocher droit avec pneumolabyrinthe (bulle d’air dans le labyrinthe) passant par le canal facial
c) Hémolabyrinthe
Le traumatisme provoque une hémorragie intralabyrinthique, non visible sur le scanner (mais sur IRM). La destruction labyrinthique est souvent immédiate, définitive et complète. Notons qu’une forme spontanée fera rechercher un trouble de l’hémostase. Le tableau clinique est identique à la destruction du labyrinthe par fracture labyrinthique, et le traitement est similaire.
d) Commotion labyrinthique
Les lésions du labyrinthe dans les fractures extralabyrinthiques sont souvent partielles et réversibles. La surdité est partielle, et le vertige rotatoire brutal est due à un déficit vestibulaire partiel. Le traitement est identique.
e) Fistule périlymphatique
- Elle est due à une communication anormale entre le compartiment liquidien périlymphatique de l’oreille interne et l’oreille moyenne. La périlymphe s’écoule alors dans l’oreille moyenne à travers une brèche, congénitale ou acquise, principalement dans un contexte traumatique. Cette brèche est localisée au niveau des zones de faiblesse du labyrinthe: platine de l’étrier au niveau de la fenêtre ovale ou membrane de la fenêtre ronde. La brèche étant de petite taille, l’écoulement sera provoqué par des facteurs pressionnelles.
- Il s’agit d’une pathologie dont le diagnostic de certitude est difficile.
-
L’interrogatoire retrouve dans les antécédents une cause t
raumatique :
- par traumatisme crânien en cas de fracture labyrinthique, mais le plus souvent sur un traumatisme des fenêtres (ronde ou ovale),
- par traumatisme chirurgical,
- par traumatisme direct du conduit
- ou par traumatisme sonore;
-
Par surpression (barotraumatisme, Vasalva, effort à glotte fermée), r
arement spontanée (malformation de l’oreille interne).
- La symptomatologie est une atteinte cochléovestibulaire fluctuante.
- Les vertiges sont déclenchés par des facteurs pressionnels : mouchage, Vasalva, éternuement, toux, défécation, effort à glotte fermée, plongée, avion, TGV, altitude, mais également par la position allongée (par augmentation de la pression intracrânienne). Ils sont également déclenchés par les sons forts (principalement de tonalité grave). Il s’agit du phénomène de Tullio.
- La surdité est fluctuante et peut être de tous types: de transmission (fracture de la platine de l’étrier), de perception (atteinte labyrinthique), ou mixte.
- L’otoscopie peut être normale lorsque le patient est vu à distance de la cause.
- Le signe de la fistule (signe de Hennebert) est positif avec l’apparition d’une instabilité et d’un nystagmus provoqué par des variations de pression dans le méat acoustique externe par l’intermédiaire de mouvements rapides exercés sur le tragus.
- La manœuvre de Vasalva provoque également l’apparition d’un vertige, d’une ataxie et/ou d’un nystagmus par réaction anormale de l’oreille interne aux variations de pression dans l’oreille moyenne.
- Une audiométrie positionnelle est réalisée à la recherche d’une variation des seuils auditifs en fonction de la position.
- Le bilan fonctionnel vestibulaire retrouve des atteintes labyrinthiques atypiques.
- La TDM des rochers recherche un pneumolabyrinthe mais également des signes directs et indirects de fistule (fracture de l’étrier, comblement liquidien des fenêtres). Il est le plus souvent normal.
- L’IRM des APC élimine les diagnostics différentiels de vertiges.
- Le traitement médicamenteux repose sur une antibiothérapie associée à une corticothérapie, un traitement symptomatique des vertiges, une rééducation vestibulaire, mais également à une limitation d’exposition à tout facteur pressionnel (duphalac®, arrêt des efforts, sport, TGV, avion, plongée, antihistaminique si terrain allergique…). Il est indiqué en cas de vertiges isolés.
- Le traitement chirurgical correspond à l’exploration chirurgicale de l’oreille moyenne afin de visualiser la brèche et de la colmater. Il est indiqué en urgence en cas de surdité. Il est également indiqué en cas d’échec du traitement médicamenteux.
f) VPPB
Ils sont fréquents après traumatisme crânien et souvent multiples. Ils surviennent quelques jours à quelques semaines après. Les otolithes se décrochent de la macule lors du choc. Le traitement des VPPB par manœuvres libératoires est le plus souvent efficace mais peut être difficile à mettre en place dans un contexte de polytraumatisme.
g) Hydrops endolymphatique
Des crises associant vertiges, surdité de perception, acouphènes et plénitude d’oreille similaires aux crises ménièriformes peuvent survenir dans un contexte post-traumatique. Le traitement sera similaire à la maladie de Ménière.
h) Vertiges sans traumatisme crânien
- Le phénomène du coup du lapin ou « whiplash injury » survient par un mécanisme de décélération brusque de la tête et de la nuque, sans traumatisme crânien. Les lésions souvent multiples concernent le système ostéo-articulaire et musculaire de la nuque, le système nerveux central et le système vestibulaire périphérique, surtout la fonction otolithique.
- Les vertiges rotatoires et les sensations de tangage peuvent perdurer plusieurs mois à plusieurs années après l’accident par déficit vestibulaire.
2) Barotraumatisme
- Tout mécanisme d’hyperpression brusque, soudaine et intense dans le méat acoustique externe (explosions, gifle, impact) peut générer des lésions de l’oreille moyenne et interne de différents types, transitoires ou définitives.
- Dans l’otite barotraumatique, l’otalgie est intense. La lésion la plus fréquente est la perforation tympanique. Une surdité sur les fréquences aiguës, transitoires ou permanentes, est fréquemment décrite, associée à des acouphènes. Les vertiges par atteinte vestibulaire sont plus rares par « coup de piston » ou fistule périlymphatique.
- Le traitement associe antibiothérapie, corticothérapie, antalgiques, gouttes auriculaires, vasoconstricteurs nasaux, anti vertigineux, et rééducation vestibulaire. Une perforation tympanique impose l’éviction de l’eau dans l’oreille.
- Les vertiges suite à une plongée peuvent être de plusieurs causes :
- « Coup de piston »
- Fistule périlymphatique
- Vertige alternobarique,
- Syndrome de décompression de l’oreille interne,
- Vertige transitoire par stimulation calorique asymétrique.
a) « Coup de piston »
- L’ouverture brutale de la trompe auditive (trompe d’Eustache) par une manœuvre forcée provoque une brutale surpression dans l’oreille moyenne. L’écartement brutal du tympan mobilise le marteau et les autres osselets entraînant alors un enfoncement de l’étrier dans la fenêtre ovale, réalisant un « coup de piston ».
- Le mécanisme peut également être une hyperpression brusque dans le méat acoustique externe du barotraumatisme, ou des variations de pression externe rapides et multiples (comme dans la chasse sous marine ou la pongée en apnée).
- Le patient présente une atteinte cochléovestibulaire partielle et réversible.
- Le traitement est identique au barotraumatisme.
b) Vertige alternobarique
- Surtout à la remontée, il survient lorsque la pression dans l’oreille moyenne est plus élevée d’un côté que de l’autre par défaut d’ouverture de la trompe auditive et équilibration asymétrique des 2 oreilles. Cette asymétrie de pression est responsable d’un conflit d’information entre les deux vestibules.
- Il est à l’origine d’un syndrome vestibulaire (plus souvent irritatif que déficitaire) et d’une désorientation temporospatiale.
- Il faut s’arrêter et redescendre un peu.
c) Syndrome de décompression de l’oreille interne
- Il est déclenché par la libération de bulles d’air dans les espaces péri- ou endolymphatiques, ou dans les vaisseaux de la cochlée ou du vestibule après la plongée.
- Il sera responsable de vertiges (syndrome vestibulaire périphérique) et/ou de surdité brutale.
- Cet accident s’intègre souvent dans un tableau plus général d’accident de décompression.
d) Stimulation calorique asymétrique
- Lors de la plongée, l’eau froide va stimuler les deux vestibules (principe du test calorique de la vidéonystagmoscopie). En cas de déficit vestibulaire unilatéral ancien compensé, la stimulation sera asymétrique responsable d’un vertige transitoire
3) Fistule labyrinthique
- La fistule labyrinthique est une complication d’otite chronique cholestéatomateuse.
- Le cholestéatome va progressivement éroder le tissu osseux à son contact. Cette ostéolyse va évoluer vers le labyrinthe osseux jusqu’à le dénuder totalement. Cette érosion concerne le plus souvent le CSC latéral.
- Les vertiges sont associés à une surdité mixte fluctuante. Et le signe de la fistule est positif.
- Le scanner permettra de visualiser la fistule.
- Le traitement médical est identique à celui de la fistule périlymphatique, et l’exérèse chirurgicale du cholestéatome sera faite en urgence.
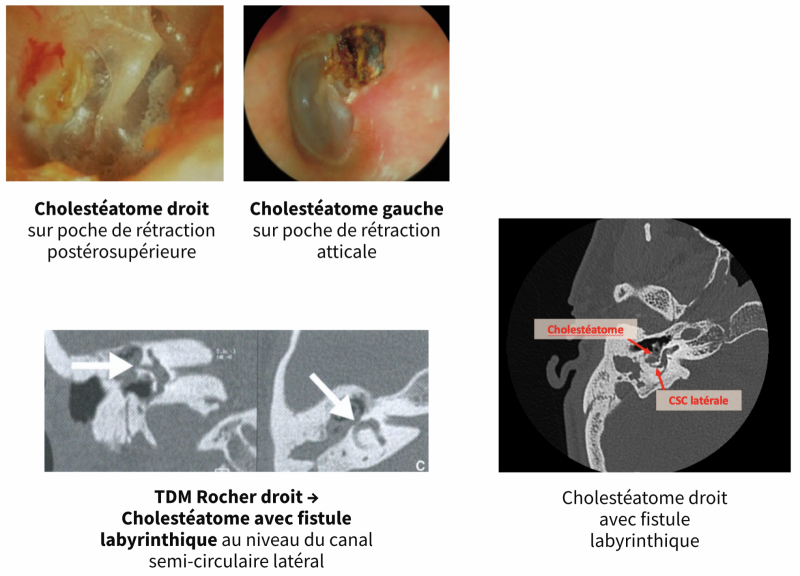
4) labyrinthite infectieuse
L’origine de l’infection peut se situer dans :
- L’oreille moyenne : la labyrinthite otogène est alors une complication d’otite moyenne aigue ou chronique (cholestéatome ou otite chronique non cholestéatomateuse);
- Les espaces méningés : la labyrinthite post-méningitique est alors une complication d’une méningite;
- Ou directement au niveau de l’oreille interne.
Le tableau associera vertige aigu et surdité profonde.
- Une origine bactérienne sera responsable d’une labyrinthite toxique (lésions inflammatoires induites par les toxines bactériennes) ou suppurative (invasion bactérienne des structures de l’oreille interne).
- L’origine virale est probablement la cause la plus fréquente.
- La syphilis et la tuberculose peuvent être en cause.
- La labyrinthite infectieuse peut compliquer une otite moyenne aigue. Le traitement repose sur une antibiothérapie IV à bonne diffusion labyrinthique: Ceftriaxone 2g/j en 1 prise. Une paracentèse à visé thérapeutique (drainage de la collection purulente de la caisse du tympan) et diagnostique (analyse bactériologique et antibiogramme) sera réalisée en urgence afin d’adapter l’antibiothérapie.
- La labyrinthite infectieuse est une complication rare et grave des otites chroniques nécessitant une prise en charge spécialisée.
- La labyrinthite post-méningitique peut évoluer en labyrinthite ossifiante (processus de néoformation osseuse). L’ossification installée empêchera l’insertion d’un implant cochléaire, impliquant une prise en charge spécialisée en urgence si atteinte bilatérale.
5) Zona auriculaire
- Le zona auriculaire est une réactivation virale du Virus du Zona et de la Varicelle au niveau du nerf facial. L’infection zostérienne peut s’étendre du nerf facial au nerf cochléovestibulaire constituant le Zona otitique de Sicard.
- Le tableau clinique associera vertiges, surdité de perception, acouphènes, paralysie faciale périphérique, otalgie intense et éruption vésiculeuse de la zone de Ramsay Hunt.
- Le tableau peut être incomplet avec l’absence d’atteinte auditive, ou une éruption cutanée frustre ou absente (forme sine herpete). Les vertiges peuvent être retardés par rapport à la paralysie faciale.
- Le traitement associe Antiviraux (Aciclovir®IV ou Valaciclovir®PO), Corticoïdes à forte dose (2mg/kg/j), soins locaux de l’éruption cutanée (antiseptique, pommade antiviral), prise en charge de la paralysie faciale (soins oculaires, rééducation orofaciale), prise en charge du déficit vestibulaire (métoclopramide, acétylleucine, bétahistine, rééducation vestibulaire), réhabilitation auditive à distance.
6) Vertige postopératoire
- Le vertige peut être une suite normale d’une intervention otoneurologique comme l’exérèse de schwannome vestibulaire ou les chirurgies de la maladie de Ménière.
- Dans la chirurgie otologique, un vertige postopératoire immédiat doit faire suspecter une souffrance postopératoire du labyrinthe et nécessitera le même traitement médical que celui de la fistule périlymphatique. En cas d’atteinte auditive associée, un scanner des rochers peut être réalisé pour rechercher un pneumolabyrinthe, ou une lésion iatrogène du labyrinthe osseux. Une reprise chirurgicale peut être indiquée pour « sauver » le labyrinthe en souffrance.
- Dans tous les cas, il faut se référer au compte rendu opératoire.
C) Etiologie des vertiges périphériques avec signes cochléaires
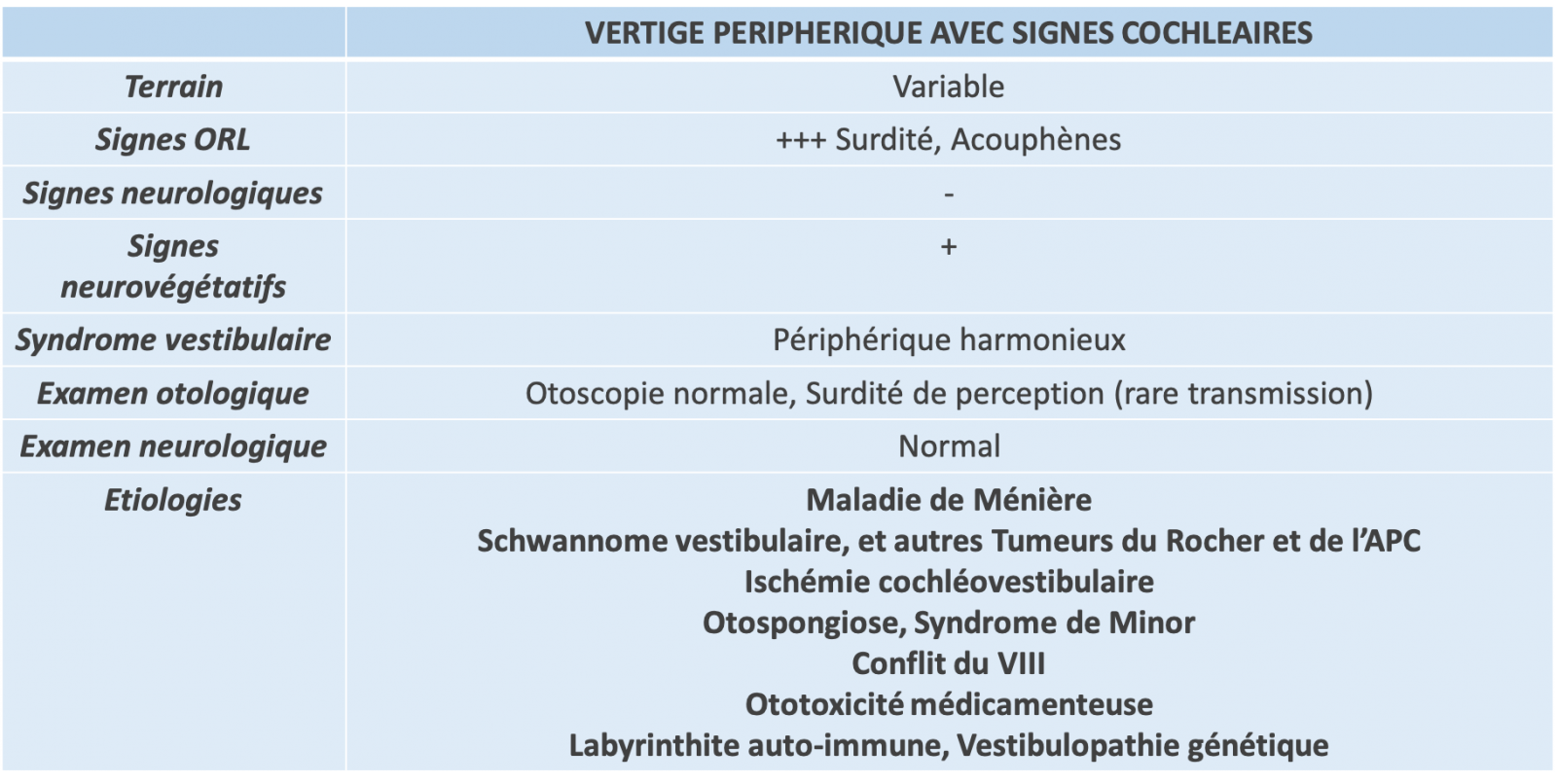
1) maladie de Ménière
Les symptômes de la maladie de Ménière sont liés à un hydrops labyrinthique (ou hydrops endolymphatique), c'est-à-dire une distension du labyrinthe membraneux par hyperpression des liquides endolymphatiques de l'oreille interne, probablement consécutifs à un défaut de résorption de ce liquide.
La maladie de Ménière est une maladie qui affecte les adultes. Le terrain est souvent une femme jeune.
La maladie de Ménière se manifeste par la triade symptomatique suivante : vertige, surdité et acouphène (auxquelles on y associe une plénitude de l’oreille).
La maladie de Ménière correspond à la répétition de crises associant vertiges, surdité et acouphène. Devant une première crise, on parle d’hydrops endolymphatique. Cette crise peut rester isolée, et un facteur déclenchant à type d’anxiété ou de fatigue émotionnelle est souvent retrouvé. Le diagnostic de maladie de Ménière n’est posé que devant la répétition des crises. Cependant, de nombreux patients rapportent un antécédent de maladie de Ménière alors que l’interrogatoire ne retrouve qu’une seule et unique crise; on ne peut pas parler alors de maladie de Ménière.
Typiquement, une crise débute par des signes cochléaires unilatéraux : acouphènes de tonalité grave, sensation d’oreille pleine, et apparition ou majoration d’une surdité neurosensorielle prédominante sur les fréquences graves.
La crise de vertiges rotatoires est brutale et intense, durant quelques heures, au maximum 24 heures. Pendant la crise, le syndrome vestibulaire est périphérique harmonieux et le plus souvent de type irritatif.
Souvent une asthénie majeure fait suite à la crise.
La crise peut avoir les formes cliniques suivantes :
- Les crises de Tumarkin, ou catastrophes otolithiques, sont brèves, sans prodromes et surviennent souvent après plusieurs années d’évolution. Elles sont marquées par une chute brutale sans prodromes (à l’emporte pièce), ni perte de connaissance initiale. Le patient est « plaqué au sol » par sa crise. C’est une urgence thérapeutique nécessitant un avis spécialisé.
- La forme de Lermoyez se caractérise par une amélioration de l’audition au cours de la crise vertigineuse (« vertige qui fait entendre »).
L’évolution est paroxystique avec une fréquence et une intensité des crises très variables, d'une par an à plusieurs par semaine, d’une simple instabilité à la crise immobilisant le patient au lit. Cette variabilité existe d’un patient à l’autre, mais également chez le même patient. Il s’agit d’une maladie « capricieuse ». Le calendrier des crises est donc variable, mais le rôle du stress ou de la fatigue est important dans le déclenchement des crises.
Au début de l’histoire de la maladie, l’examen clinique est normal en dehors des crises.
Avec le temps, la maladie peut évoluer en maladie de Ménière vieillie. Les vertiges sont moins fréquents et remplacés par une instabilité permanente. De même, l'audition s'altère et il s'installe une surdité neurosensorielle permanente (même en dehors des crises) progressive prédominante sur les fréquences graves. Certaines formes conduisent à une cophose (surdité totale).
La maladie de Ménière peut se bilatéraliser après quelques années.
L’audiométrie retrouve une surdité neurosensorielle prédominant sur les fréquences graves, qui au début de la maladie est réversible, fluctuante, puis devient permanente au stade de Ménière vieilli.
Pendant la crise, la vidéonystagmographie retrouve une hypo ou une hyperréflectivité du côté de l’oreille malade. En dehors des crises, l’examen est normal. Au stade de Ménière vieilli, le déficit vestibulaire devient permanent.
L’IRM de l’APC est recommandée dans le bilan de maladie de Ménière, même typique, afin d’éliminer les diagnostics différentiels. L’IRM hydrops est réservée au forme atypique.
Le diagnostic de maladie de Ménière "définie" peut être posé, en l'absence d'une autre cause identifiée, devant l'association des quatres plaintes cliniques suivantes :
- Signes vestibulaires : présence d'au moins 2 crises de vertiges rotatoires de 20 minutes à 12 heures, ou de crises otoliothiques de Tumarkin.
- Signes auditifs : surdité prédominant dans les fréquences graves (< 2000 Hz) sur 2 fréquences contiguës, d'au moins 30 dB si audition normale de l'autre côté, ou d'au moins 35 dB si surdité bilatérale, sur un audiogramme fait pendant ou après une crise (ces signes peuvent précéder de plusieurs mois ou années les vertiges)
- Autres signes ototlogiques : acouphènes et plénitude d'oreille
- Fluctuation des signes otologiques
Il est recommandé d’améliorer l'hygiène de vie des patients atteints de maladie de Ménière, avec aide à la gestion du stress et de l’anxiété.
- Sur le plan diététique, il est conseillé d’éviter l’excès de sel et de suivre un régime hyposodé. La limitation des excitants (caféine) est conseillée.
- Il est recommandé de vérifier l'absence de pathologie du sommeil. En cas de syndrome d’apnées obstructives du sommeil, un traitement par pression positive nocturne, capable d’améliorer l'audition et de réduire le handicap vestibulaire, est recommandé.
- Il est recommandé de respecter un cycle nycthéméral régulier, de se réserver une durée suffisante de sommeil et de pratiquer une activité physique régulière.
- Le traitement de la crise est symptomatique : anti vertigineux, antiémétiques. La corticothérapie est discutée (souvent si absence de contre-indications en cure courte).
- Le traitement de fond est d'abord médical, reposant sur des antivertigineux (bétahistine, Betaserc®) en 1ère intention à une posologie de 48mg par jour en 2 prises
-
Le traitement de fond de la maladie de Ménière est un diurétique (acétazolamide, Diamox®) en 2ème intention (¼ matin, ¼ midi , ½ soir) associée à une supplémentation potassique et une surveillance régulière de la fonction rénale et du potassium (toutes les semaines le premier mois, puis tous les mois).
- En cas d’inefficacité des traitements médicaux oraux ou de contre-indications à leur usage, des injections transtympaniques de corticoïdes (Dexaméthasone) sont réalisées. Cette thérapeutique, non ototoxique, représente une solution de choix en cas de maladie de Ménière bilatérale ou d’oreille unique.
- La rééducation vestibulaire
est indiquée dans la maladie de Ménière en période inter crise pour favoriser la compensation vestibulaire
-
La rééducation orthoptique et le soutien psychothérapeutique sont recommandés. - L'insuffisance de réponse à un traitement médicamenteux est du ressort du spécialiste. Il peut conduire à un geste thérapeutique local (labyrinthectomie chimique par injection transtympanique de Gentalline®) ou à un geste chirurgical conservateur de l’audition (décompression du sac endolymphatique, neurotomie vestibulaire) ou non (labyrinthectomie chirurgicale) chez des patients dont la fonction auditive est très dégradée.
2) Schwannome vestibulaire
- Le schwannome vestibulaire ou neurinome de l’acoustique est une tumeur bénigne, la plus fréquente de l’angle pontocérébelleux.
- C’est un schwannome développé aux dépens de la gaine de schwann de la portion vestibulaire du nerf cochléovestibulaire (VIII). Il est unilatéral et sporadique dans 95% des cas, bilatéral et héréditaire dans 5% (Neurofibromatose de type 2).
- L’évolution spontanée peut être l’accroissement, la stabilisation voir la décroissance du volume tumoral.
- La symptomatologie clinique est généralement d’apparition et d’aggravation progressive, mais peut également être brutale. La symptomatologie est une atteinte cochléaire et/ou vestibulaire unilatérale : vertiges ou instabilité, surdité neurosensorielle, acouphènes.
- Tous les types de vertiges peuvent exister : instabilité, grande crise vertigineuse (évoquant une névrite), crises de vertiges itératives (évoquant une maladie de Ménière), vertige positionnel (évoquant un VPPB).
- L’accroissement de la taille tumorale peut générer une atteinte d’autres paires crâniennes (VII, V, mixtes), des signes cérébelleux par compression du tronc cérébral, voir une hypertension intracrânienne.
- L’audiométrie mettra en évidence une surdité de perception, et les PEA une atteinte rétrocochléaire.
- La vidéonystagmographie retrouve un déficit vestibulaire du côté de la lésion non compensée ou bien compensée, témoin du caractère chronique de l’atteinte.
- L’IRM de l’angle ponto-cérébelleux et de l’oreille interne avec gadolinium confirmera le diagnostic en retrouvant une tumeur débutant dans le méat acoustique interne et s’étendant dans l’angle ponto-cérébelleux. La lésion est arrondie et bien limitée. Elle prend le contraste de façon homogène.
-
En cas de croissance tumorale, l’évolution est lente, avec un risque d’aggravation de l’audition.
Les traitements, faisant recours au spécialiste, varient selon la taille de la tumeur, son caractère évolutif, l’âge du patient, ses pathologies associées, et sa symptomatologie clinique. -
Le traitement est de 3 types :
- Surveillance clinique et radiologique (IRM) annuelle,
- Radiothérapie stéréotaxique,
- Exérèse microchirurgicale.
- Le traitement symptomatique des vertiges est associé à une réhabilitation auditive.
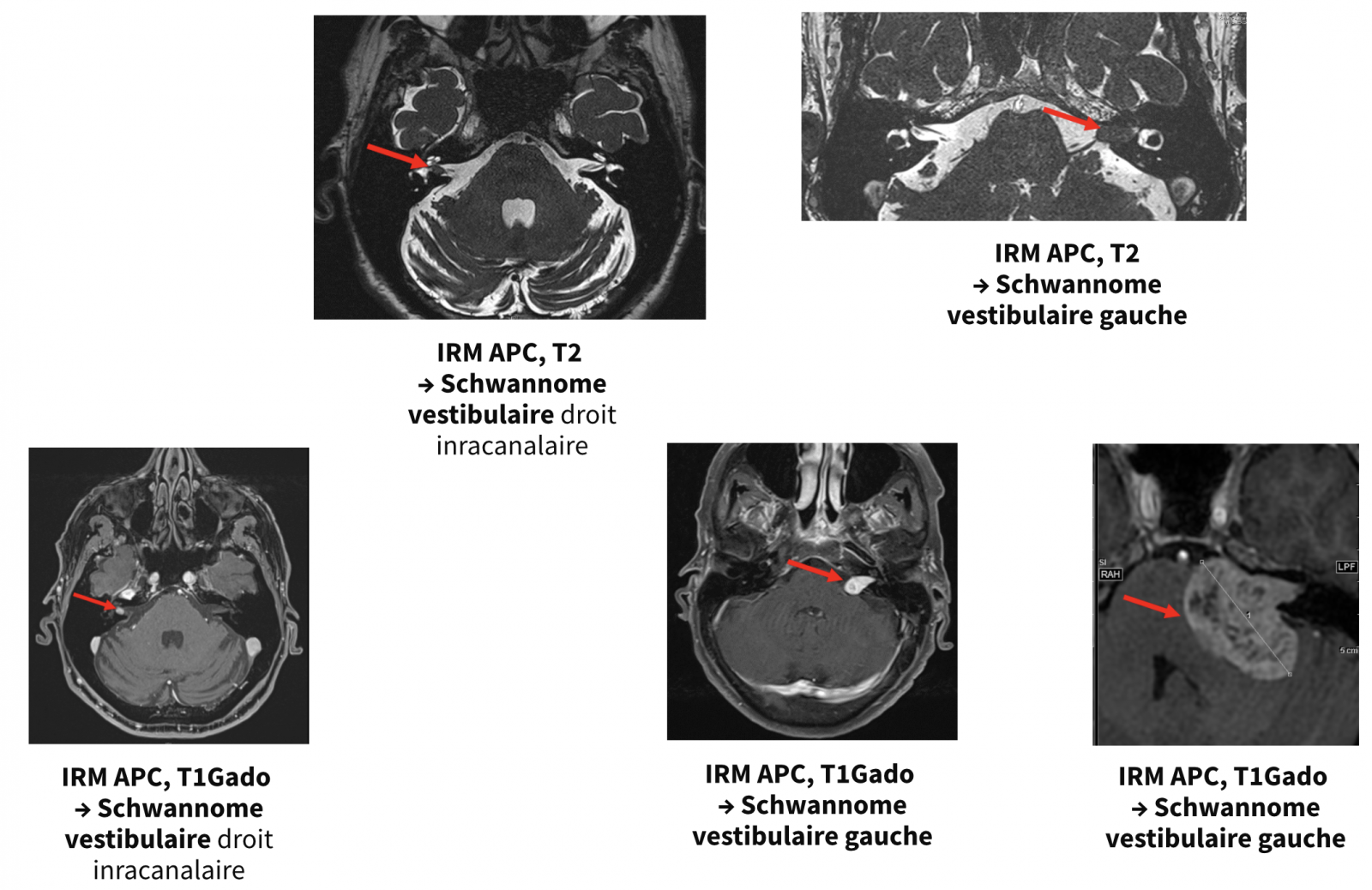
3) Tumeurs du rocher et de l’APC
Les autres tumeurs de l’angle pontocérébelleux et/ou du rocher peuvent être en cause :
- Méningiome de l’angle pontocérébelleux,
- Cholestéatome congénital,
- Paragangliome temporaux,
- Métastases osseuses de certains cancers (sein, poumon, rein, estomac, larynx, prostate et thyroïde),
- Carcinose méningée,
- Leucémies,
- Lymphomes malins non hodgkiniens ou hodgkiniens,
- Myélome multiple...
4) Ischémie cochléovestibulaire
- L'schémie cochléovestibulaire est secondaire à la thrombose de l'artère labyrinthique, branche de l'artère cérébelleuse inféro-antérieure (AICA). Elle peut survenir dans le cadre d'un AVC de l'AICA, voire être d'origine emboligène.
- Cette atteinte rare conduit à un déficit vestibulaire périphérique brutale unilatéral et à une surdité neurosensorielle profonde du même côté pouvant aller jusqu'à la cophose.
- Le traitement repose sur une corticothérapie et la prise en charge des facteurs de risque cardiovasculaire et d'AVC. La prescription d'aspirine est discutée dans cette indication selon le rapport bénéfices/risques mais reste à priviligier.
- Le bilan étiologique est le même que celui des AVC.
5) Otospongiose
- Elle correspond à une ostéodystrophie de la capsule otique (os entourant le labyrinthe) responsable d’une diminution de la mobilité de l’articulation entre l’étrier et la fenêtre ovale.
- Elle sera responsable d’une surdité acquise évolutive débutant chez l’adulte jeune avec une prédominance féminine. Le contexte familiale est fréquent, et l’atteinte est souvent bilatérale mais asymétrique et asynchrone.
- Elle est responsable d’une surdité de transmission à otoscopie normale.
- Des troubles de l’équilibre à type d’instabilité sont parfois rapportés, les vertiges rotatoires étant rares. Leur présence nécessite la réalisation d’une IRM pour éliminer une pathologie associée.
- Le scanner décrit un foyer otospongieux.
- Le traitement proposé au patient est le traitement chirurgical ou le port d’un appareillage auditif.
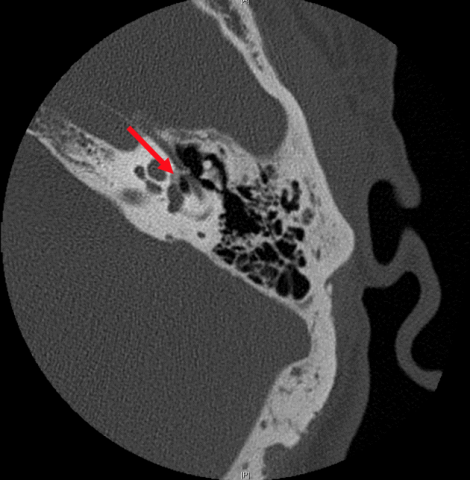
6) Le syndrome de Minor
- Le syndrome de Minor ou déhiscence du canal semi-circulaire supérieure est due à un défaut de couverture osseuse du labyrinthe au niveau du canal semi-circulaire supérieur responsable d’un « phénomène de 3ème fenêtres ». Les mouvements liquidiens au sein du labyrinthe sont altérés par la présence de cette fenêtre en plus des fenêtres rondes et ovales.
- Les crises vertigineuses associées à des oscillopsies et une instabilité, sont déclenchées par des sons forts de basses fréquences (phénomène de Tullio), ainsi que par des facteurs pressionnels (mouchage, Vasalva, éternuement, toux, défécation, effort à glotte fermée, plongée, avion, TGV, altitude). Le signe de la fistule peut être positif.
- La surdité unilatérale est de transmission à otoscopie normale (diagnostic différentiel de l’otospongiose). Une autophonie est associée.
- Le diagnostic est confirmé sur le scanner des rochers : Déhiscence du canal semi-circulaire
- Le traitement chirurgical peut être proposé en cas de vertiges persistant malgré la rééducation vestibulaire.
7) Le conflit du VIII
- Le conflit du VIII est un conflit neurovasculaire entre le nerf cochléovestibulaire et une artère de l’APC.
- Pathologie rare, le tableau clinique associe vertiges, surdité de perception rétrocochléaire et acouphènes d’aggravation progressive.
- L’IRM décrit le conflit radiologique, et un bilan fonctionnel permet de confirmer la responsabilité de ce conflit dans la symptomatologie du patient. En effet, de nombreux patients présentent un conflit radiologique sans manifestation clinique associée. Des critères radiologiques et fonctionnels sont nécessaires. Le recours au spécialiste est nécessaire.
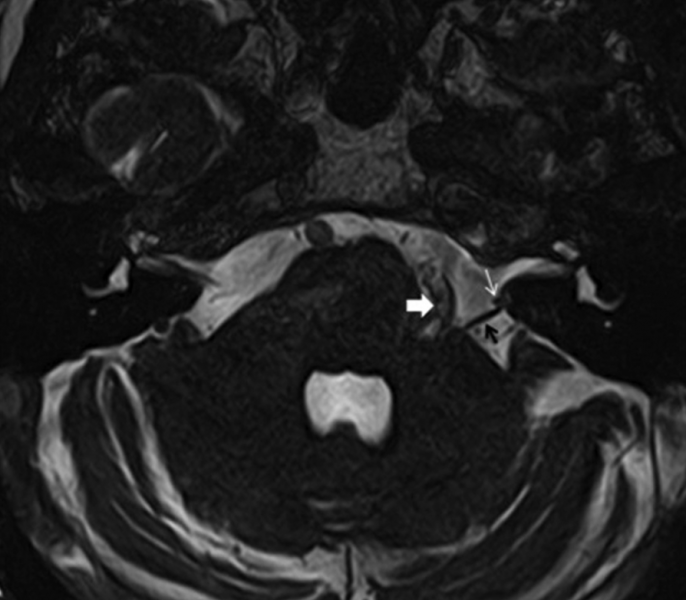
par l’artère vertébrale (flèche blanche large) et l’AICA (flèche blanche fine)
8) Ototoxicité médicamenteuse
L’atteinte vestibulaire est bilatérale, symétrique et progressive responsable d’ataxie, et non de vertiges rotatoires. Les facteurs de risque sont :
- Un surdosage,
- La répétition des traitements,
- Une insuffisance rénale,
- Une susceptibilité génétique.
Les principaux médicaments ototoxiques sont :
- Aminosides : la gentamycine, la streptomycine et la tobramycine ont une toxicité vestibulaire marquée
- Sels de platine
- Quinine et dérivés : la toxicité vestibulaire est rare, réversible ou irréversible, et dépend de la dose et de la durée du traitement
- Diurétiques de l’anse : l’ototoxicité est réversible au niveau du vestibule
- Salicylés à forte dose : l’effet est également réversible.
9) Labyrinthite auto-immune
Des déficits vestibulaires uni ou bilatéraux, avec ou sans fluctuation de l’audition, peuvent apparaître au cours de maladies auto-immunes ou systémiques tel que:
- Périartérite noueuse
- Polyarthrite rhumatoïde,
- Maladie de Wegener,
- Syndrome de Cogan,
- Lupus érythémateux disséminé,
- Maladie de Horton,
- Maladie de Behçet.
Le traitement repose sur la corticothérapie, et éventuellement les immunosuppresseurs.
10) Vestibulopathie génétique
- Une atteinte vestibulaire génétique sera suspectée devant un trouble de l’acquisition de la marche, des vertiges et une surdité chez l’adulte jeune, ou une atteinte syndromique.
- Le déficit cochléovestibulaire présent à la naissance peut être isolé ou associé à d’autres malformations : Syndromes de Waardenburg, d’Alport, de Kearns-Sayre, de Treacher Collins-Franceschetti, branchio-oto-rénal BOR, de Di George, de Potter, VATER, de Goldenhar, association CHARGE.
- Certains ne se révèlent qu’à l’âge adulte: Maladie de Fabry.
- Devant une suspicion d’atteinte génétique, le bilan associera : exploration cochléovestibulaires, TDM rochers, IRM APC, consultation ophtalmologique et consultation génétique spécialisée.
Le scanner des rochers recherchera des anomalies morphologiques :
- La dysplasie de Mondini est une malformation osseuse et membraneuse de l’oreille interne, uni ou bilatérale, pouvant être isolée. L’instabilité, souvent compensée, peut se révéler par traumatisme crânien ou barotraumatisme.
- La dilatation de l’aqueduc du vestibule peut être isolée, et est souvent bilatérale. Les vertiges ressemblent à la maladie de Ménière.
D) Etiologie de vertiges périphériques isolés
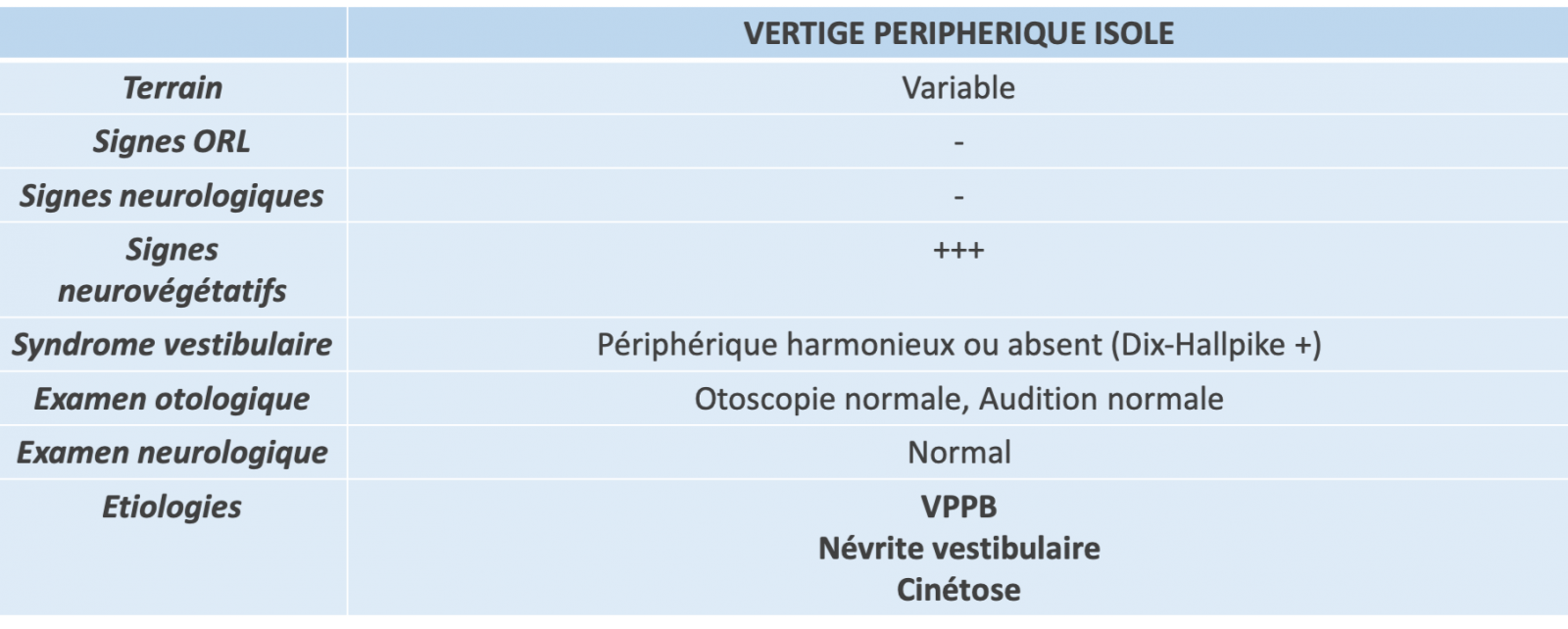
1) Le vertige paroxystique positionnel bénin (VPPB)
Le vertige paroxystique positionnel bénin (VPPB) représente le tiers des causes de consultation pour vertiges. Il s’agit de la cause la plus fréquente de vertiges.
Tous les canaux semi-circulaires (CSC) peuvent être concernés, voir même simultanément.
Le canal postérieure sera le plus souvent responsable de VPPB (90%), dans une moindre mesure le canal latéral (10%) et rarement le canal antérieur (1%). Nous développerons donc uniquement le VPPB du canal semi-circulaire postérieure, l’atteinte des autres canaux concernant le spécialiste.
Le mécanisme correspond au détachement d’otolithes provenant de la macule utriculaire se déposant dans le canal semi-circulaire. Tout mouvement liquidien dans le canal semi-circulaire en question induit une déflexion massive de la crête ampullaire du fait de la masse exercée par les otolithes. Le cerveau interprète le signal nerveux issu de cette stimulation comme une rotation massive de la tête.
Le VPPB peut survenir dans les suites immédiates d’un traumatisme crânien, avec ou sans fracture. L’atteinte simultanée de plusieurs canaux est alors fréquente. Il peut également survenir à la suite de mécanismes d’accélération/ décélération brusques, tels que le coup du lapin, ou dans le cadre de la pratique d’un sport comme le VTT ou le ski. Il est aussi observé dans les suites d’une névrite vestibulaire (forme de Lindsay et Hennerway).
Cependant, le plus souvent, aucune cause n'est retrouvée. Quand l’étiologie est inconnue, l’incidence est plus grande chez la femme que chez l’homme. Le VPPB récidivant chez la femme de plus de 50 ans est souvent associé à la présence d’une ostéoporose avec altération du métabolisme du calcium et déficit en vitamine D.
Il s'agit d'un vertige bref de quelques secondes (< 1 minute), le plus souvent intense, rotatoire ou linéaire (chute dans un trou) avec ou sans nausées. Il est récurrent et déclenché exclusivement par des mouvements spécifiques de la tête (toujours le même pour le patient) : le retournement dans son lit, le coucher, le lever ou l’inclinaison de la tête.
La crise de VPPB se répète plusieurs fois par jour durant une période de 3 semaines à 1 mois le plus souvent.
Il n'y a aucun symptôme associé, et le patient est asymptomatique entre deux vertiges (mais une instabilité inter crise peut être retrouvée).
le diagnostic repose sur une manoeuvre de dix et hallpike positive du côté de l'oreille pathologique (ou dix hallpike modifiée). Le patient avec les yeux ouverts est basculé de la position assise à la position couchée la tête tournée à 45° vers un côté. La manoeuvre est positive quand, après quelques secondes de latence, on déclenche un vertige et un nystagmus horizonto-rotatoire qui bat vers le sol (géotropique), et qui s'épuise rapidement (<30 sec). Le retour à la position assise déclenche le vertige et le nystagmus inverse. Il est important de redresser le patient en maintenant la même angulation de tête de 45° (de même pour les manoeuvres thérapeutiques)
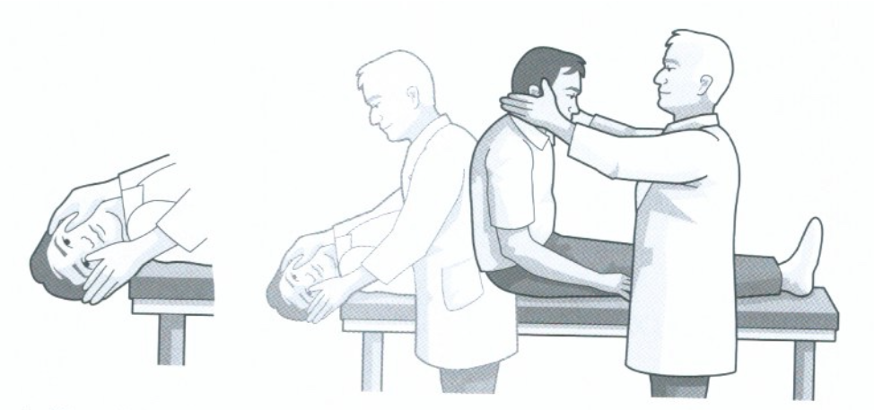
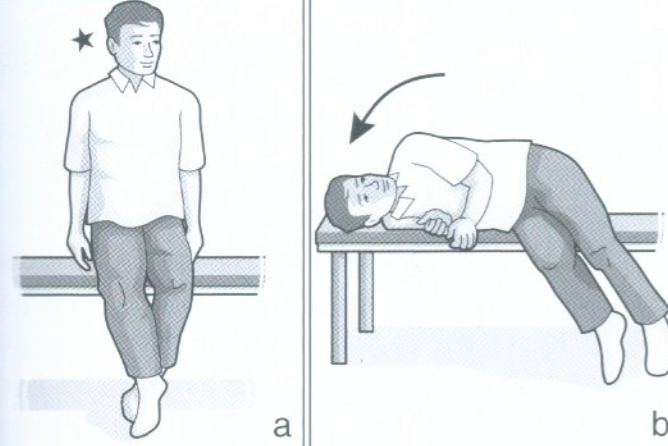
n dehors de cette manœuvre, le reste de l'examen clinique vestibulaire, neurologique et otologique est normal.
Aucun examen complémentaire n'est nécessaire sauf devant
- Un vertige positionnel avec un nystagmus atypique,
- Une suspicion d’atteinte vestibulaire ou neurologique associée,
- Des échecs thérapeutiques répétés,
- Ou des récurrences trop fréquentes.
L’IRM des APC est alors indiquée. Ils ont une tendance spontanée à évoluer vers la guérison, mais en plusieurs semaines.
- Le traitement n’est pas médicamenteux.
- Le traitement consiste en une manœuvre thérapeutique qui mobilise les otolithes et les repositionnent dans l’utricule. Deux manœuvres thérapeutiques ont fait la preuve de leur efficacité : la manœuvre libératoire de Semont et la manœuvre libératoire d’Epley.
Ces différentes méthodes thérapeutiques ont une efficacité équivalente, estimée à une guérison dans 80% des cas après une seule manœuvre.
Manœuvre thérapeutique de Semont
Le patient est lentement allongé latéralement sur le côté déclenchant le vertige, la tête tournée de 45° du côté opposé. Le patient est ensuite basculé rapidement dans le plan frontal de 180° sur son côté opposé, la tête maintenue en rotation. L'apparition d'un vertige et d'un nystagmus libératoire agéotropique (battant vers le ciel) horizonto-rotatoire signe la guérison. Il est conseillé de laisser le patient dans cette position allongée sur le côté sain durant 5 minutes et d’aider le patient à se relever en gardant la même inclinaison de tête. Un vertige peut survenir au lever sans que ce soit un critère d’échec de la manœuvre. (NB: si pas de vertige et nystagmus libératoire → attendre 1 minute et faire une 2° manœuvre, pas plus)
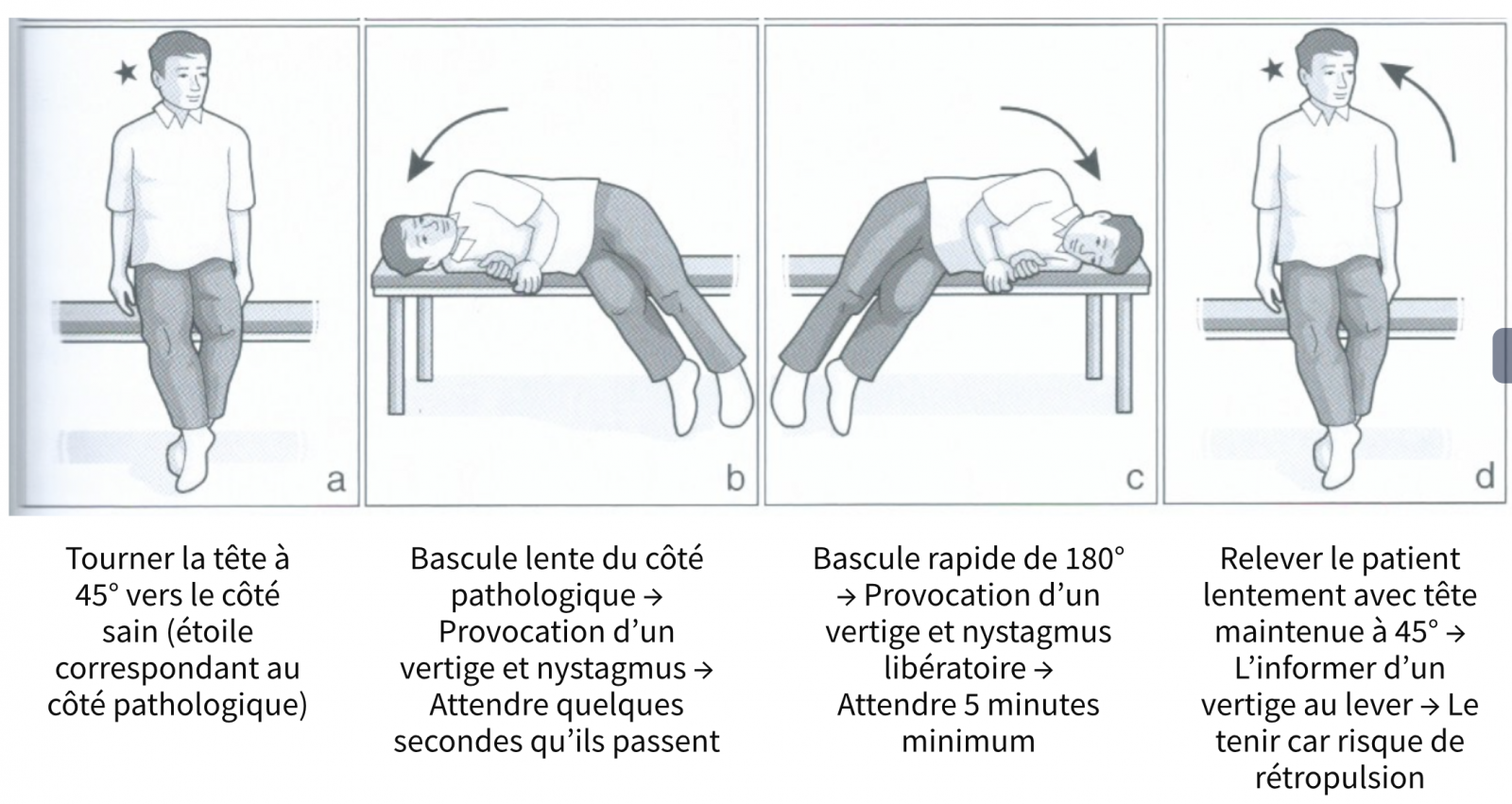
Manœuvre thérapeutique d’Epley
Le patient est couché dans la position de la manœuvre de Dix-Hallpike. La tête est maintenue dans cette position pendant une minute et demie. Ensuite, la tête toujours en hyperextension, deux rotations successives de 90° sont effectuées lentement, avec une pause d'une minute et demie entre chaque rotation. Cette manœuvre est plus longue mais plus simple à mettre en œuvre chez des patients âgés ou difficilement mobilisables.
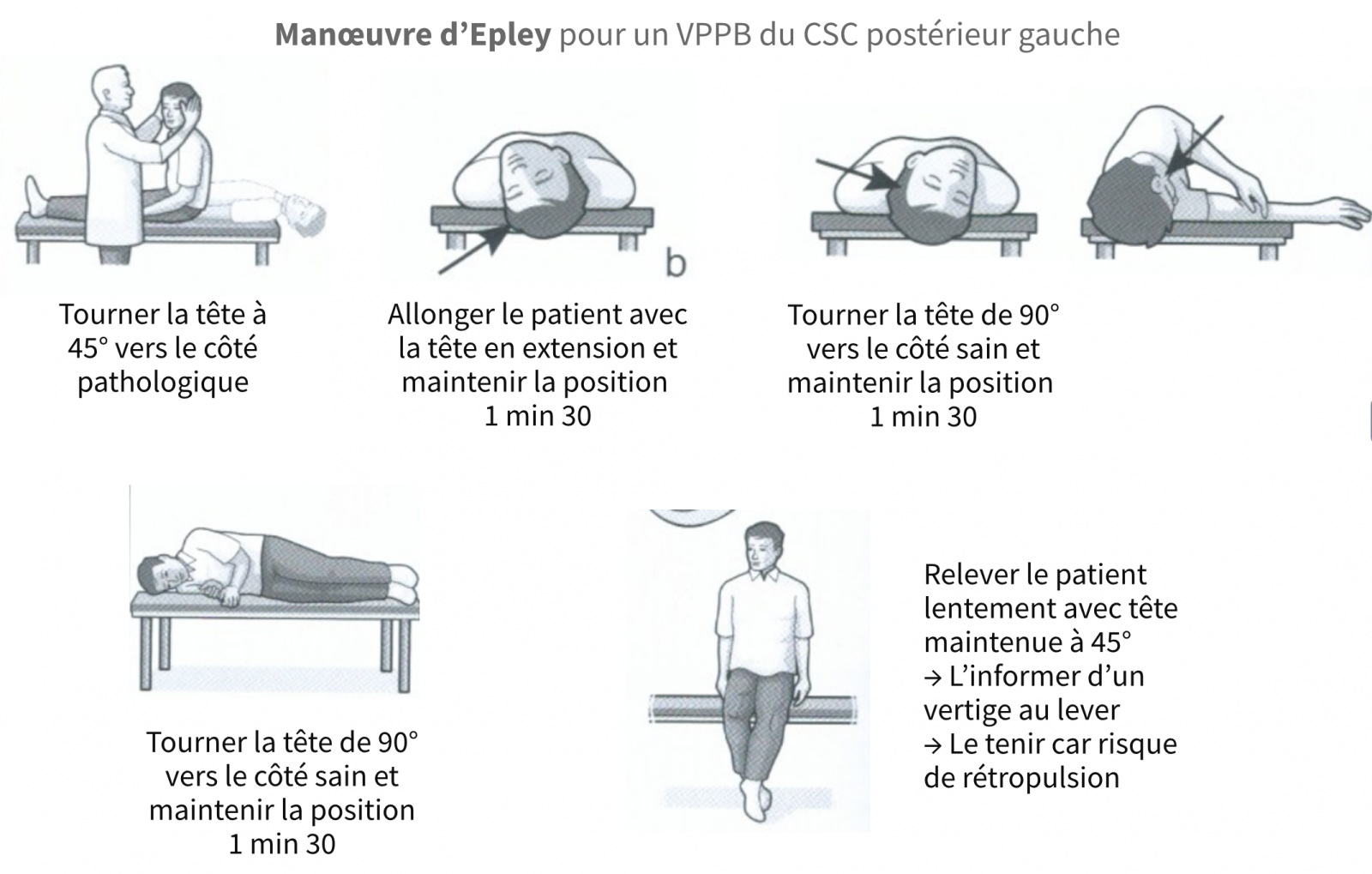
Manœuvre d’Epley pour un VPPB du CSC postérieur gauche
Une prescription de rééducation vestibulaire pour manœuvres thérapeutiques est faite si celle-ci n’a pas pu être réalisée en consultation, ou pour contrôle. La prescription sera:
- Bilan-diagnostique kinésithérapique, manœuvres thérapeutiques pour vertiges positionnels et contrôle si nécessaire (5 séances),
- Devant VPPB du canal semi-circulaire postérieur droit/gauche.
Il n’est pas rare que plusieurs manipulations soient nécessaires. Pour cela, un contrôle du patient est nécessaire.
En cas d’échecs thérapeutiques répétés ou des récurrences trop fréquentes, une consultation ORL est nécessaire avec prescription d’une IRM de l’APC. Chez la femme, la supplémentation en vitamine D est prescrite en cas de récurrence.
Des explications sur la physiopathologie et le traitement sont données au patient :
« Nous avons tous des cristaux dans les oreilles pour nous informer sur la position de la tête et ses mouvements. Ces cristaux vont se décoller, aller où il ne faut pas, et envoyer de mauvaises informations au cerveau. Pour faire le diagnostic, la manipulation va provoquer le vertige. Puis la manœuvre libératoire va remettre les cristaux à leur bonne position initiale. Mais les cristaux seront en suspension dans le liquide et doivent retomber (sable au fond de la mer après une tempête). Vous aurez donc une instabilité durant quelques heures à quelques jours. Et vous devrez suivre des consignes afin que les cristaux ne retournent pas à leur position anormale sous l’effet d’un mauvais mouvement, d’une mauvaise position.»
Des consignes après libération de VPPB sont données au patient :
Pendant 15 jours après la manipulation pour VPPB,
- « Ne pas pencher la tête en avant: par exemple : Pour lacer vos chaussures asseyez-vous et remontez les jambes en pliant le genou; pour ramasser quelque chose à terre, accroupissez-vous; ne pas pencher la tête au-dessus du lavabo ; ne pas faire de jardinage… »
- « Ne pas pencher la tête en arrière : par exemple : éviter les soins dentaires sauf urgence, les séances de kinésithérapie et d’ostéopathie, ou encore d’aller chez le coiffeur ou de repeindre vos plafonds; pour le shampoing gardez la tête droite de même que pour attraper les objets en hauteur, aidez-vous de votre regard… »
- « Pas de sport : type course à pied, tennis, football, sport de contact, golf, nage de type CRAWL… »
- « Pas de brosse à dents électrique : les cristaux resteraient en suspension par les vibrations provoquées. »
- « Pour dormir : dormir du côté opposé du côté du VPPB (mettre un traversin dans le dos pour éviter de se retourner dans la nuit), ou tête droite et surélevée avec 2-3 coussins. »
NÉVRITE VESTIBULAIRE
- Elle est la cause la plus fréquente de vertige périphérique après le VPPB.
- Il s'agit d'un processus viral (réactivation HSV, VZV), inflammatoire ou plus rarement vasculaire
du nerf vestibulaire responsable d’une interruption brutale des influx vestibulaires unilatéraux. C'est l'équivalent vestibulaire de la surdité brusque ou de la paralysie faciale a frigore. - Les premiers symptômes surviennent souvent au décours d’une infection virale banale des voies aérodigestives supérieures.
- Elle se traduit par la survenue brutale (en quelques minutes à quelques heures) sans prodromes, d'un grand vertige rotatoire durable (24 à 72 heures) permanent et accentué par les mouvements de tête. L’importance du vertige immobilise le patient au lit car le moindre mouvement majore les vertiges. Sa position de confort est allongée sur le côté sain. Les nausées et vomissements sont souvent très importants.
- Il n'y a aucun signe neurologique ou cochléaire.
- Le vertige cède ensuite la place à une grande instabilité qui s’améliorera progressivement par récupération de la fonction vestibulaire ou par compensation centrale du déficit vestibulaire, dans un délai de quelques semaines.
- Le syndrome vestibulaire est périphérique harmonieux, déficitaire, brutal, intense, isolé, sans facteur déclenchant, sans signe auditif.
- forme de Lindsay et Hennerway associe une névrite vestibulaire à un VPPB de la même oreille les jours suivants.
- L'audiométrie est normale
- La vidéonystagmographie ou VHIT (réalisé dès que possible mais sans urgence) retrouve undéficit vestibulaire unilatérale partielle ou totale non compensée.
- L'IRM des APC sans urgence est indiquée. Elle est normale et éliminera un schwannome vestibulaire.
- Le traitement sera administré par voie intraveineuse (si vomissements) ou par voie orale :
- Antivertigineux – Acetylleucine (Tanganil®)
- Ou Meclozine (Agyrax®) si contre-indications (femme enceinte),
- Antiémétiques – Metoclopramide (Primperan®),
- Corticoïdes – Prednisolone (Solupred®) dont l’indication est discutée,
- Antivertigineux agissant sur la compensation – Betahistine (Betaserc®);
- Le lever précoce est indispensable, et la rééducation vestibulaire est instaurée au plus tôt.
-
Des explications sur la physiopathologie et le traitement sont données au patient :
« L’équilibre dépend des oreilles, des yeux, et de notre système locomoteur.
A cause d’un virus qui dormait et qui s’est réveillé sur votre nerf de l’équilibre, l’oreille n’envoie plus d’informations au cerveau. Il y a donc un déséquilibre entre les 2 oreilles, malade et saine.
De plus, cela est incohérent avec les informations provenant des yeux et de notre système locomoteur. Le cerveau est perturbé, d’où les vertiges. Pour que l’équilibre revienne, il faut que le cerveau se recalibre, se reprogramme au plus tôt. Pour cela, il va utiliser les informations provenant des yeux et de la posture.»« Donc si vous restez allongé avec les yeux fermés, le cerveau ne pourra pas se recalibrer, et les vertiges resteront. Il est donc important d’ouvrir les yeux, d’allumer la lumière, de fixer des repères visuelles (lignes surtout), et de se mobiliser au plus vite, assis puis debout. Cette reprogrammation doit se faire au plus tôt pour être plus efficace et plus rapide. La rééducation vestibulaire avec un kinésithérapeute guidera cette reprogrammation. »
CINÉTOSE
- La cinétose, ou mal des transports, est l’ensemble des troubles provoqués chez certains sujets par un mouvement ou une illusion de mouvement lors de déplacements à bord d’un véhicule terrestre, marin, aérien (possible pratique du ski par jour blanc ou brouillard).
- La cinétose résulte d’une part, d’une surstimulation vestibulaire inhabituelle, surtout dans une situation de mouvements passifs, associée au conflit sensoriel émanant des afférences visuelles et proprioceptives, et d’autre part d’une susceptibilité individuelle très variable vis-à-vis de la gestion de ce conflit sensoriel.
- Elle ne peut survenir que si au moins l’un des deux vestibules est fonctionnel
- La cinétose est une affection fréquente.
- La susceptibilité individuelle au mal de mer est très variable. Les femmes sont plus sensibles que les hommes. La sensibilité varie aussi en fonction de l’âge, maximale à la période pré pubertaire, diminuant progressivement au fil du temps. Les personnes migraineuses sont particulièrement sensibles au mal de mer.
- La phase prodromique associe malaise, diminution de la vigilance et de l’intérêt à l’entourage, somnolence, bâillements, pâleur, céphalées, salivation, sueurs froides, instabilité, hypotension artérielle, bradycardie et polypnée.
- Dans la période d’état, la crise vertigineuse intense sera associée à des nausées et vomissements soulageant les symptômes mais répétés voir incoercibles, des douleurs abdominales, des signes psychique (prostration, indifférence voir apathie totale), et une augmentation de la tension artérielle, de la fréquence cardiaque et de la glycémie.
- Dans des situations extrêmes, ils peuvent être à l’origine d’un état de choc sur déshydratation, un état de panique aigu, voire de perte des réflexes élémentaires de survie.
- La prévention repose sur : "Eviter les 5F froid, faim, fatigue, frousse, foif."
- Repos, éviter l'activité physique et sportive
- Repas léger et collations
- Boire régulièrement
- S'habiller chaudement
- Regarder l'horizon, contrôle visuel extérieur, ne pas lire
- S'éloigner des odeurs fortes (tabac, gasoil, cuisine)
- s'allonger plutôt que s'assoir, prendre l'air
- Se positionner près du centre de gravité, semi-couché
- Participer à la manoeuvre, stimuler la vigilance
-
Le traitement de la crise utilise principalement les antiémétiques.
Les traitements préventifs à proposer sont:
- Dimenhydrinate (Mercalm® Nausicalm®) 1-2cp 30min avant départ /6h (max 6cp/j)
- Diphénhydramine (Nautamine®) 1-1½cp 30min avant départ /6h (max 6cp/j)
- Scopolamine (Scopoderme TTS®) Application rétroauriculaire 6-12h avant départ /72h
- Cinnarizine (Stugeron®) très efficace mais non commercialisé en France,
- Lunettes Boarding Ring®,
- Rééducation vestibulaire (optocinétique).
-
Le « mal de débarquement » correspond à la survenue des symptômes du mal de mer, mais à terre, à l’issue d’un voyage en bateau le plus souvent. Il semble résulter d’un dysfonctionnement des référentiels de l’orientation spatiale, avec la perte du concept de la verticalité et des repères habituellement rencontrés dans l’environnement terrestre. Typiquement, lorsque le sujet pose le pied sur la terre ferme, il ressent des sensations vertigineuses sous forme de tangage, de déséquilibre, qui sont parfois associées à des nausées. Les symptômes ne durent souvent que quelques heures, parfois quelques jours, puis disparaissent.
COMPLICATIONS
- Votre texte ici
PRISE EN CHARGE THÉRAPEUTIQUE
A) Traitement médicamenteux
1) Objectifs du traitement
Les antivertigineux regroupent les traitements médicamenteux des troubles vestibulaires aigus ou chroniques. Leurs objectifs seront de :
- Diminuer la symptomatologie vestibulaire,
- Améliorer la fonction de l’équilibre,
- Favoriser la compensation vestibulaire,
- Protéger ou réparer le système vestibulaire malade,
- Traiter les symptômes cochléaires associées.
2) Mode d'administration
L’administration pourra être :
- Orale (PO) si les signes neurovégétatifs sont peu intenses,
- Intraveineuse (IV) souvent à la phase aigue devant les vomissements répétés,
- Transtympanique (TT) pour certaines molécules,
- Intrarectale ou transdermique, plus rarement.
- L’injection transtympanique est un geste que l’ORL réalisera en consultation sous microscope optique après anesthésie de contact du tympan. Ce geste, même si simple et peu douloureux, reste source d’anxiété et désagréable pour les patients.
3) Les traitements médicamenteux antivertigineux
Les traitements médicamenteux antivertigineux seront symptomatiques ou étiologiques.

4) Traitements symptomatiques
a) Antihistaminiques : Betahistine, Diphénhydramine, Dimenhydrinate, Meclozine
Parmi les Antihistaminiques, la bétahistine est utilisée dans les indications suivantes :
- Maladie de Ménière : la bétahistine est prescrit comme traitement de fond de première intention dans la maladie de Ménière à une dose de 48mg par jour en 2 prises.
- Vertiges récidivants,
- Compensation vestibulaire : la compensation vestibulaire après déficit vestibulaire aigu (névrite) est alors plus rapide.
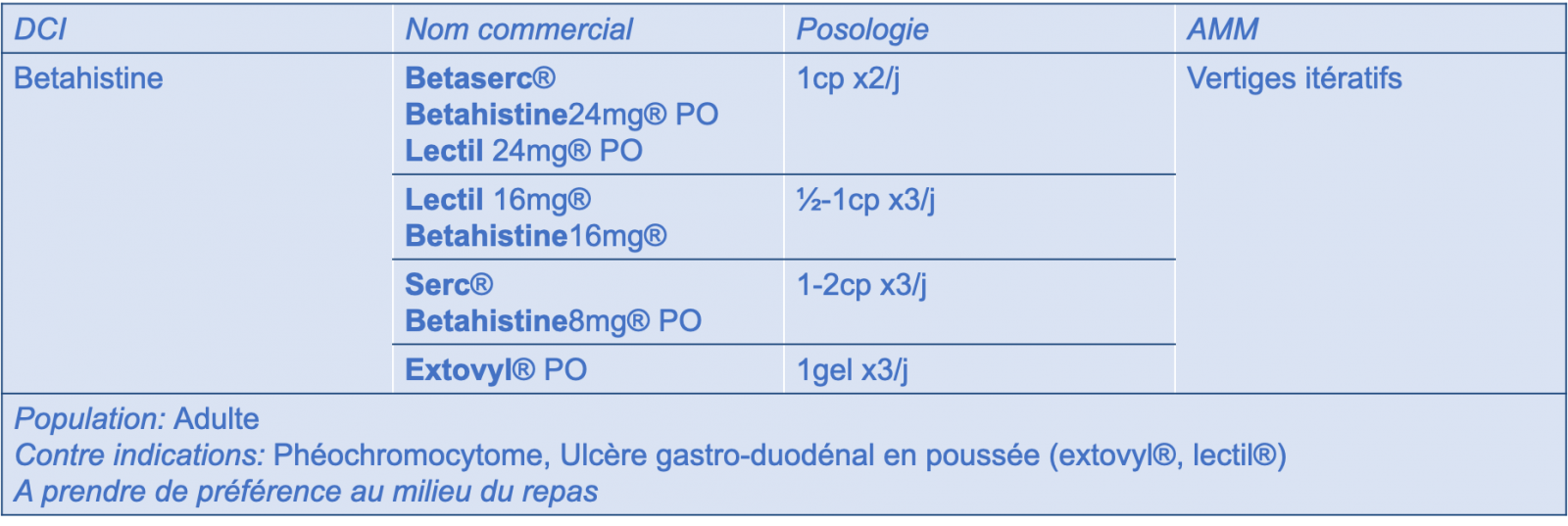
Les autres Antihistaminiques, Diphénhydramine, Dimenhydrinate et Meclozine, sont utilisés dans les indications suivantes :
- Cinétose,
- Crise vertigineuse aigue : l’Agyrax® est utilisé pendant la grossesse dans la crise vertigineuse (Tanganil® contre-indiqué).

b) Anticholinergiques : Scopolamine
Le principal Anticholinergique utilisé dans la pathologie vertigineuse est la Scopolamine qui a l’AMM dans la cinétose.

c) Benzodiazepines
- Les Benzodiazepines n’ont pas d’AMM dans la pathologie vertigineuse.
- Les agonistes des récepteurs GABA (Diazepam Valium®, Lorazepam Temesta®, Clonazepam Rivotril®) ont montré leur efficacité sur quelques études dans la cinétose et la crise vertigineuse aigue.
- Leur effet sédatif ainsi que le ralentissement de la compensation vestibulaire qu’ils engendrent, expliquent que leur utilisation clinique est rare, et doit alors être de courte durée.
d) Inhibiteurs calciques : Flunarizine
- Parmi les Inhibiteurs calciques, la flunarizine a l’AMM dans la Migraine vestibulaire.
- Dans cette indication, elle diminue la fréquence et l’intensité des crises vertigineuses mais a moins d’efficacité sur les céphalées.
- Ses effets secondaires à type de somnolence, sédation, dépression et syndrome extra-pyramidal doivent être surveillés.

- Les autres Inhibiteurs calciques n’ont pas d’AMM dans la pathologie vertigineuse. Certains (Nimodipine Nimotop®, nitrendipine Nitrendipine®, verapamil verapamil®, cinnarizine stugeron®) ont montré leur efficacité sur quelques études dans la maladie de Ménière, les vertiges récidivants et la cinétose. Notons que le stugeron® est non commercialisé en France mais a une grande efficacité dans le traitement préventif du mal des transports. De nombreux navigants l’utilisent en le commandant par internet.
e) Acetylleucine
L’Acetylleucine, d’efficacité prouvée mais d’effet pharmacologique incertain, est largement utilisée dans la Crise vertigineuse aigue

f) Antiémétiques
Les principaux Antiémétiques utilisés afin de prendre en charge les signes neurovégétatifs associés à la crise vertigineuse sont Metoclopramide, Métoclimazine, Domperidone, Ondansetron,et Granisetron. Leur utilisation doit être de courte durée car ils sont responsables d’un ralentissement de la compensation vestibulaire.
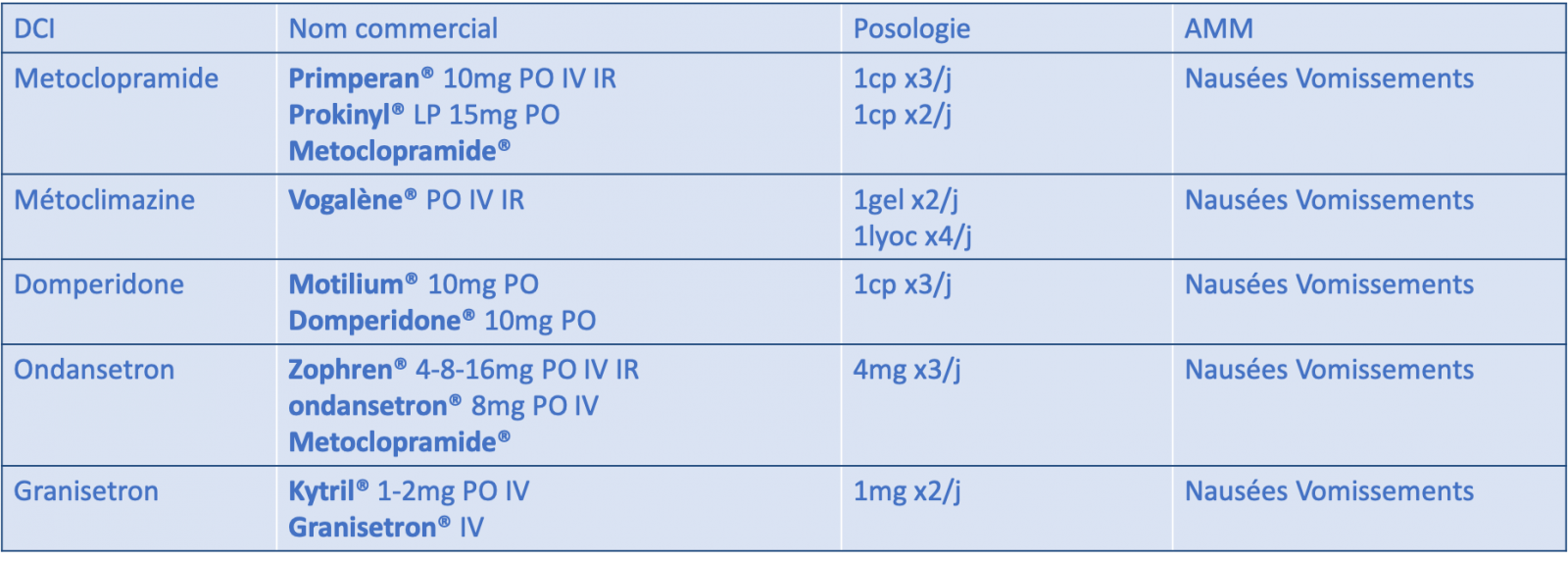
5) Traitements étiologiques
a) Corticostéroïdes (Prednisolone, Methylprednisolone, Dexamethasone)
- Les Corticostéroïdes n’ont pas prouvé d’efficacité significative après déficit vestibulaire aigu, mais leur utilisation, bien que controversée et empirique, est indiquée dans la Névrite vestibulaire. Son administration se fera alors par voie orale ou intraveineuse (en cas de vomissements), et de courte durée (5 jours). Une décroissance progressive n’est pas nécessaire. En cas de contre-indications ou de risque de décompensation d’HTA ou de diabète, ce traitement ne sera pas prescrit. Certains auteurs préconisent dans ce cas l’injection intratympanique (peu utilisée).
- Les Corticostéroïdes sont indiqués dans la Maladie de Ménière. L’injection transtympanique de corticoïdes peut être utilisée en cas d’inefficacité des traitements médicaux oraux ou de contre-indications à leur usage. Cette thérapeutique, non ototoxique, représente une solution de choix en cas de maladie de Ménière bilatérale ou d’oreille unique. Le schéma d’injection n’a pas de consensus et relève du spécialiste.

b) Diurétiques (Acétazolamine)
- Les Diurétiques , principalement l’Acétazolamine, sont utilisés dans la Maladie de Ménière.
- Un traitement par diurétique est recommandé dans la maladie de Ménière essentiellement dans le but d’améliorer la symptomatologie vertigineuse.
- La dose minimale suffisante pour améliorer les vertiges sera choisie, adaptée au poids et à la kaliémie, en fractionnant la posologie sur la journée.
- Il est primordial de veiller à l’absence de contre-indications, d’antécédents de coliques néphrétiques et d’intolérance aux sulfamides. La normalité de la fonction rénale et de la kaliémie seront vérifiées avant prescription, puis surveillées pendant la durée du traitement.

c) Labyrinthectomie chimique (Gentamicine)
- La Labyrinthectomie chimique par injection transtympanique de Gentamicine est indiquée dans la Maladie de Ménière.
- La gentamicine, par diffusion dans l’oreille interne à travers les fenêtres ronde et ovale, va détruire les cellules vestibulaires.
- Cette solution efficace permet le contrôle des vertiges dans la maladie de Ménière.
- Le protocole d’injection est non consensuel (titration fonctionnelle utilisant de faibles doses répétées).
- Le risque de surdité par toxicité cochléaire est possible même après de faible dose. Cette procédure n’est donc pas recommandée en cas de Ménière bilatéral ou d’oreille unique.

d) Antiviraux (Valaciclovir Aciclovir)
- Les Antiviraux, Valaciclovir et Aciclovir, sont indiqués dans le zona otitique
- Leur administration doit être rapide, dans les 72 premières heures. La forme intraveineuse doit être réservée au tableau sévère pris en charge précocement, devant le risque d’insuffisance rénale.
- La place des antiviraux est discutée dans la névrite vestibulaire et n’est pas indiquée ce jour.

e) Antibiotiques
- Les Antibiotiques seront indiqués dans les étiologies infectieuses : labyrinthite bactérienne
- En cas d’Otite Moyenne Aigue, une paracentèse (sous anesthésie locale chez l’adulte) est indiquée permettant la documentation bactériologique et l’adaptation de l’antibiothérapie.
- Une antibiothérapie IV à bonne diffusion labyrinthique est indiquée : Ceftriaxone 2g/j en 1 prise.
f) Extrait de Ginkgo biloba (EGb76)
- L’Extrait de Ginkgo biloba EGb761 est largement utilisé dans les vertiges chroniques
- Ce traitement n’a pas montré de supériorité à la betahistine.

6) Proposition de prescription médicamenteuse
a) VPPB
- Aucune
- Fiche de consignes post VPPB
- Rééducation vestibulaire (5 séances)
b) Névrite vestibulaire
- Solupred 1mg/kg le matin pendant 5 jours
- Tanganil 1 cp si vertiges, maximum 3 cp par jour, 2 boite
- Primperan 1 cp si nausées ou vomissements, maximum 3 cp par jour, 1 boite
- Betaserc 1 cp matin et soir pendant 2 mois
- Rééducation vestibulaire (20 séances)
c) Maladie de Ménière
- Pour maladie de Ménière 1ère intention :
- Betaserc 1 cp matin et soir pendant 3 mois
- Tanganil 1 cp si vertiges, maximum 3 cp par jour, 2 boites
- Rééducation vestibulaire (20 séances)
-
Pour maladie de Ménière 2ème intention :
- Diamox ¼ cp matin et midi ½ cp soir pendant 3 mois
- Diffu K 1 cp par jour pendant 3 mois
- Tanganil 1 cp si vertiges, maximum 3 cp par jour, 2 boites
- Bilan sanguin pour Ionogramme sanguin et Créatininémie : avant le début du traitement, 1 fois par semaine pendant 1 mois puis 1 fois par mois pendant 2 mois
- Rééducation vestibulaire (20 séances)
d) Barotraumatisme
- Augmentin 1g matin, midi et soir pendant 7 jours
- Solupred 1mg/kg le matin pendant 7 jours
- Paracétamol 1g si douleur, maximum 4g par jour, 1 boite
- Ciloxadex 4 gouttes auriculaires matin et soir pendant 7 jours
- Aturgyl 1 pulvérisation dans chaque narine matin et soir pendant 3 jours
- Tanganil 1 cp si vertiges, maximum 3 cp par jour, 1 boite
- Betaserc 1 cp matin et soir pendant 2 mois
- Duphalac 1 sachet matin et soir (devant risque de fistule périlymphatique)
- Rééducation vestibulaire (10 séances) + Eviction eau dans l’oreille
e) Vertige traumatique (fracture labyrinthique, hémotympan, commotion labyrinthique) :
- Solupred 1mg/kg le matin pendant 7 jours
- Tanganil 1 cp si vertiges, maximum 3 cp par jour, 2 boite
- Primperan 1 cp si nausées ou vomissements, maximum 3 cp par jour, 1 boite
- Betaserc 1 cp matin et soir pendant 2 mois
- Rééducation vestibulaire (20 séances)
B) Rééducation vestibulaire
- La rééducation vestibulaire pourra être pratiquée par : Un médecin, ORL ou neurologue principalement, un kinésithérapeute, plus récemment, un orthoptique.
- Une formation spécifique et du matériel adapté est nécessaire.
- La rééducation vestibulaire est une spécialité thérapeutique comportant notamment : explications pour le patient afin d’obtenir sa confiance, bilan vestibulaire initial, exercices vestibulaires adaptés, contrôle du bilan vestibulaire.
- La rééducation vestibulaire est une rééducation sensorielle de l’équilibre utilisant les interactions entre les capteurs visuels, labyrinthiques et proprioceptifs de l’équilibration. Elle a pour objectif de corriger les troubles de l’équilibration le plus rapidement et le plus complètement possible, en :
- Augmentant la stabilité du regard lors des mouvements de tête et du corps durant les activités de la vie quotidienne,
- Améliorant l’équilibration posturale statique et dynamique,
- Réduisant les sensations de vertiges, d’instabilité et les signes neurovégétatives,
- Lutter contre déconditionnement physique et les modifications comportementales dans les activités de la vie quotidienne.
- La rééducation vestibulaire s’appuie sur trois principes :
- L’adaptation, basée sur la modification de l’activité sensorielle pendant une stimulation avec le déclenchement d’un signal d’erreur spécifique pour induire des changements neuronaux à long terme.
- La substitution de l’afférence vestibulaire perdue de la stratégie d’équilibration perdue en créant ou en renforçant de nouvelles stratégies ou d’autres entrées sensorielles.
- L’habituation, technique de désensibilisation recherchant la diminution des symptômes par la répétition systématique des exercices déclenchants.
- La rééducation vestibulaire à démontré son efficacité pour les atteintes vestibulaires périphériques uni ou bilatérales, permettant une récupération plus importante et plus rapide. Les atteintes centrales vestibulaires bénéficient d'une efficacité de la rééducation mais moindre comparée à la rééducation des atteintes périphériques, et à fortiori si il coexiste des atteintes centrales et périphériques combinées. La rééducation vestibulaire à montré son efficacité également dans les pathologies centrales suivantes : AVC, sclérose en plaques, ataxie cérébelleuse, migraine vestibulaire, séquelle de traumatisme crânien, vertiges post-traumatiques cervicaux, phobie des hauteurs.
- Les facteurs de mauvais pronostic diminuant l’efficacité de la rééducation sont l’anxiété, la dépression, l’âge et un intervalle long entre le début des signes et le début de la rééducation.
- Proposition de prescription : Bilan, rééducation et réhabilitation fonctionnelle sensori-motrice pour troubles de l'équilibration, du tonus postural et de la coordination motrice avec déficience des systèmes vestibulaire, visuelle et somesthésique (20 séances), devant déficit vestibulaire périphérique/central droit/gauche (préciser la pathologie causale).
1) Explications sur la physiopathologie et le traitement :
Le soutien psychologique est important. Les vertiges représentent une expérience anxiogène. Le patient ne comprend pas ce qui lui arrive, il perd ses repères, et pense faire un AVC ou avoir une tumeur cérébrale. Il faut lui expliquer pourquoi ça tourne. Il faut obtenir sa confiance et sa coopération, et diminuer l’anxiété, facteur de mauvais pronostic sur la compensation vestibulaire.
2) Bilan diagnostique :
Il permet de choisir une méthode pour « recalibrer » l’appareil vestibulaire ou ce qu’il en reste et favoriser les substitutions visuelles et proprioceptives.
3) Exercices vestibulaires :
- Auto rééducation quotidienne,
- Programme individualisé composé d’exercices progressifs effectués en séances avec un thérapeute, sur une durée déterminée. La périodicité et l’intensité sont adaptées à chaque patient.
- Les techniques suivantes sont utilisées, souvent conjointement :
- Fauteuil rotatoire à haute vitesse,
- Posturographie statique et dynamique,
- Stimulation optocinétique,
- Acuité visuelle dynamique,
- Réalité virtuelle,
- Travail en double tache.
4) Rééducation vestibulaire – Contrôle vestibulaire:
Le programme individualisé du patient sera évalué et adapté par des bilans précis pour vérifier la bonne compensation du patient et l’absence de mauvaise stratégie dont la plus fréquente est la dépendance visuelle. La dépendance visuelle est une mal-adaptation apprise responsable d'un nouveau conflit sensoriel par trop grande utilisation des entrées visuelles par rapport aux entrées labyrinthiques et proprioceptives (le capteur labyrinthique étant altéré, le capteur visuel prend le relais et prend le dessus sur les autres capteurs). Les patients développent des vertiges induits par les informations visuelles mobiles (foules) ou en cas d'absence de repères visuels (grands espaces). on parle de vertiges visuels.
5) La Rééducation orthoptique
La Rééducation orthoptique en complément de la rééducation vestibulaire a toute sa place pour prendre en charge toute pathologie visuelle ou oculomotrice associée pouvant altérer la compensation vestibulaire. L’œil est une pièce maitresse de l’équilibration car il est à la fois capteur et effecteur. La correction optique doit être optimale, et il est important de déconseiller au patient une correction optique à type de verres progressifs qui altèrent la compensation vestibulaire. De même, un trouble de l’oculomotricité même mineur devra être corrigé, et alors la rééducation orthoptique sera alternée avec la rééducation vestibulaire (non simultanée). Très récemment, les compétences des orthoptistes ont été étendues à la rééducation vestibulaire.
6) Le Soutien psychologique
- L’anxiété et la dépression sont deux facteurs altérant l’efficacité d’une rééducation vestibulaire, et devront donc être prises en charge.
- De plus, l’altération de la qualité de vie devra être prise en compte chez le patient atteint de vertiges chroniques. Les retentissements concerneront la vie familiale, sociale et professionnelle.
ÉVOLUTION/PRONOSTIC
Votre texte ici
PRÉVENTION
Votre texte ici
SURVEILLANCE
Votre texte ici
CAS PARTICULIERS
A) Vertiges chez le sujet âgé
- Chez le sujet âgé, les sensations vertigineuses, les troubles de l’équilibre et de la marche sont fréquents.
- L’évaluation vestibulaire systématique devrait faire partie du bilan gériatrique.
- Ces troubles sont plurifactoriels responsables de perte d’autonomie et de risque de chutes, dramatiques chez le sujet âgé.
- Ils peuvent être liés à une pathologie sous-jacente, ou survenir sans pathologie associée liée alors au vieillissement de l’ensemble des acteurs intervenant dans le système de l’équilibration.
- L’examen du patient vertigineux âgé est similaire à celui de l’adulte plus jeune, mais l’examen clinique sera adapté aux capacités du patient.
1) Pathologies vertigineuses
- Si le risque d’AVC et de processus dégénératifs centraux augmentent avec l’âge, le sujet peut également présenter des troubles labyrinthiques périphériques.
- Chez le sujet âgé, la sémiologie vestibulaire peut être trompeuse. Une chute d’origine vestibulaire est possible chez le sujet âgé. Un mouvement rapide de tête sera responsable d’une sensation de déséquilibre brutal, déclenchant un réflexe moteur inapproprié, responsable d’une chute sans perte de connaissance.
- Le VPPB est la cause la plus fréquente de vertige chez le sujet âgé. Cela est expliqué par une diminution d'adhérence des otolithes à la macule.Il prend souvent la forme d'une instabilité chronique. L'instabilité positionnelle fera suspecter le diagnostic, ainsi que des attitudes d'évitement surtout au cours du sommeil (position semi-assise). Néanmoins la présentation peut être trompeuse. Certaines personnes âgées ont un VPPB sans déclarer de vertige, ni d'instabilité, et pourtant réduisent leurs activités ou sont déprimées, avec souvent un antécédant de chute dans les mois précédents. Le manœuvre diagnostique de VPPB retrouvera un nystagmus positionnel pouvant être rapide et fugace. Des atteintes bilatérales peuvent être retrouvées. Certains facteurs rendront difficile l’exécution des manœuvres diagnostiques et thérapeutiques: obésité, chirurgie de la hanche, cyphose, raideur cervico-dorsale, douleur articulaire… On peut alors utiliser un fauteuil mécanique TRV (machine volumineuse que possèdent certains ORL et rééducateurs) ou des exercices positionnels adaptés (à mettre en place avec le rééducateur vestibulaire). Un déficit en vitamine D devra être corrigé.
- Devant une ischémie cochléo-vestibulaire avec atteinte cochléovestibulaire unilatérale brutale associant déficit vestibulaire périphérique et surdité de perception pouvant aller à la cophose, l’examen cardiovasculaire recherchera tout particulièrement une cardiopathie emboligène avec réalisation d’un ECG, d’un holterECG et d’une échographie cardiaque.
- La maladie de Ménière n’apparaît pas chez le sujet âgé. Par contre, dans cette période de la vie, la maladie évoluera pour devenir une maladie de Ménière vieillie. Les crises vertigineuses font place à une instabilité persistante, et la surdité neurosensorielle fluctuante se stabilise pour être en plateau vers 50-60dB. De plus, on peut observer une bilatéralisation de la maladie avec reprise des vertiges et apparition de signes cochléaires controlatéraux au côté de la maladie initiale.
-
Les autres étiologies de vertiges périphériques (névrite vestibulaire…) ne présentent pas de caractère spécifique chez le sujet âgé. L’examen neurologique rigoureux est alors normal.
-
Une pathologie vestibulaire ancienne et compensée peut être décompensée par un évènement récent en rapport ou non avec la pathologie ancienne.
-
Les capacités de compensation vestibulaire sont moindres que chez l’adulte jeune. L’âge est un facteur altérant l’efficacité de la rééducation vestibulaire. La perte de la possibilité de compensation peut être à l’origine d’un déséquilibre persistant.
2) Troubles de la marche
Chez le sujet âgé, il faut rechercher particulièrement les étiologies de vertiges centraux et de faux vertiges . Il peut être difficile de différencier des troubles de l’équilibration de troubles de la marche chez le sujet âgé.
a) La marche douloureuse du sujet âgé a pour étiologies principales :
- Lombosciatique,
- Canal lombaire étroit arthrosique (sciatiques tronquées et à bascule),
-
Le trouble observé est un mécanisme d'évitement de la douleur (boiterie) ou d'une limitation (claudication intermittente).
- Arthrose de hanche ou de genou,
- Artériopathie des membres inférieurs,
- Problèmes podologiques,
- Troubles de la statique plantaire.
b) L’ataxie cérébelleuse a pour étiologies principales :
- Alcoolisme,
- Sclérose en plaque,
- AVC,
- Ataxie cérébelleuse héréditaire,
- Tumeur,
- Syndrome paranéoplasique,
- Maladie de Creutzfeldt-Jacob.
c) L’ataxie proprioceptive a pour étiologies principales :
- Maladie de Biermer,
- Syndromes paranéoplasiques,
- Tabes dorsalis dans la neurosyphilis,
- Neuropathies inflammatoires.
La marche est talonnante, l'appui au sol est mal contrôlé et le contact parfois violent. Le polygone de sustentation est élargi. L'épreuve de Romberg est perturbée, aggravée à la fermeture des yeux.
d) Les troubles moteurs déficitaires centraux ont pour étiologies principales :
- Séquelles d’AVC,
- Sclérose en plaque,
- Myélite,
- Compression médullaire tumorale ou mécanique,
- Myélopathie cervicoarthrosique,
- Paraparésie spastique héréditaire.
On observe une spasticité, un fauchage, ou une marche enraidie « en ciseaux ». Parmi les troubles moteurs déficitaires centraux, la myélopathie cervicoarthrosique devra être suspectée chez un patient de plus de 70 ans associant troubles de l’équilibration, maladresse, engourdissement et amyotrophie des mains. L’IRM recherchera un rétrécissement du canal vertébral cervical (C5-C6 surtout) avec des lésions ischémiques secondaires au niveau de la compression.
e) Les troubles moteurs déficitaires périphériques ont pour étiologies principales :
- Neuropathie périphérique,
- Affections musculaires.
On observe un steppage, une démarche dandinante, une attitude « en roi de comédie », ou des chutes par dérobement.
f) Parmi les troubles moteurs hyperkinétiques :
on retrouve les mouvements anormaux tels que la dystonie, la chorée et les tremblements. Dans la dystonie, on observera un pseudo-steppage, pied en varus équin douloureux, une élévation des genoux, une marche pseudospastique, une flexion-extension alternative du tronc.
g) Parmi les troubles moteurs hypokinétiques :
- le syndrome parkinsonien est principalement décrit dans la maladie de Parkinson ou peut être d’origine médicamenteuse. On observe une marche ralentie, une réduction de la longueur d'enjambée (marche à petit pas), un piétinement au démarrage, à la traversée d'un passage étroit, lors d'un demi-tour, puis à tout moment lors de la marche, des chutes en avant, un freezing (enrayage cinétique) ou une perte des réflexes posturaux.
- L’hydrocéphalie à pression normale est idiopathique ou secondaire à un traumatisme crânien, une hémorragie méningée, une méningite survenue plusieurs années plus tôt, et survient chez le sujet âgé. On observe des réflexes posturaux perturbés, une marche lente, à petits pas, un élargissement du polygone de sustentation, ou une aimantation à la marche. Les troubles de la marche seront associés à des troubles sphinctériens et un syndrome démentiel. L’IRM Cérébrale fera le diagnostic. Le traitement est une dérivation ventriculopéritonéale après vérification de l’efficacité d’une ponction lombaire évacuatrice.
- La maladie des micro vaisseaux (microangiopathie ou états lacunaires) est liée à de multiples micro AVC par altération dégénérative de la paroi des petits vaisseaux cérébraux. Dans un contexte de facteurs de risque cardio-vasculaire (surtout HTA sévère), les troubles de l’équilibration sont associés à des chutes à répétition, un élargissement du polygone de sustentation, un pas trainant, des troubles cognitifs légers, un syndrome pyramidal et un syndrome pseudobulbaire. Le tableau évolue par poussées avec périodes de rémissions partielles. L’IRM retrouvera de multiples lésions de la substance blanche à type de leucoaraïose.
- La marche précautionneuse est une marche ralentie, prudente, sans déficit, avec recherche d'appuis et d'assurance. Elle est fréquente chez les sujets âgés. Ce trouble résulte de la sensation éprouvée par le patient d'une instabilité. Elle peut évoluer vers une phobie de la marche déclenchée par des chutes antérieures. Le patient s’agrippe à tout appui.
3) Traitement médicamenteux
Les prises médicamenteuses doivent être analysées avec précaution chez le sujet âgé car peuvent provoquer des troubles de l’équilibration principalement par :
- Effets secondaires,
- Surdosage,
- Mauvaise association médicamenteuse,
- Hypotension orthostatique: antihypertenseurs, L-dopa, antidépresseurs,
- Malaise hypoglycémique: hypoglycémiants oraux, insuline,
- Malaise lipothymique: neurotropes, antalgiques d’action centrale,
- Syndrome parkinsonien : neuroleptiques,
- Effet sédatif : barbituriques, benzodiazépines, anticonvulsivants.
4) Vieillissement
Chez le sujet âgé, les sensations vertigineuses, les troubles de l’équilibre et de la marche, peuvent survenir sans pathologie particulière, liés alors au vieillissement de l’ensemble des acteurs intervenant dans le système de l’équilibration. Son mécanisme de survenue est progressif et plurifactoriel. Le vieillissement sera responsable d’atteinte simultanée de plusieurs structures :
- Diminution de la réflectivité des labyrinthes (presbyvestibulie, omission )vestibulaire),
- Atteinte du capteur visuel (vieillissement rétinien, cataracte, altération de l’accommodation…),
- Affaiblissement de la sensibilité profonde,
- Augmentation des temps de latence des réponses posturales,
- Involution musculaire, diminution des capacités physiques,
- Vieillissement ostéo-articulaire (arthrose…),
- Insuffisance des adaptations circulatoires posturales (hypotension orthostatique, insuffisance vertébrobasilaire).
La presbyvestibulie existe au même titre que la presbyacousie. Elle est secondaire à une perte progressive des cellules ciliées vestibulaires liées au vieillissement. L’atteinte prédomine sur cellules codant pour les hautes fréquences (mouvements rapides) comme dans la cochlée où les sons aigus (hautes fréquences) sont atteints préférentiellement. L’atteinte vestibulaire se traduira par un déficit vestibulaire bilatéral, partiel, progressif, prédominant sur les mouvements rapides. La vidéonystagmographie qui teste les basses fréquences (mouvements lents) sera normal, alors que le VHIT qui teste les hautes fréquences (mouvements rapides) sera pathologique avec une atteinte des réflexes vestibulo-oculaires de tous les canaux des 2 oreilles.
La diminution de la réflectivité des labyrinthes est également secondaire à la dépression vestibulaire, ou omission vestibulaire. Il s’agit d’une non-utilisation de la fonction vestibulaire par abandon de cette fonction du fait de la diminution progressive de la mobilité de la tête (cyphose, réduction de la mobilité générale). L’équilibre devient majoritairement géré par la vision (dépendance visuelle). La démarche du patient est alors précautionneuse avec une anxiété et une peur de tomber. Les repères visuels sont indispensables pour la locomotion (veilleuse…). Dans ce cas, la vidéonystagmographie sera normale, mais la posturographie montrera un score d’utilisation vestibulaire nul.
Même en dehors de toute pathologie, il semble donc exister une modification de la hiérarchie des informations sensorielles avec l’avancée en âge. Le temps de réaction pour une tâche quelconque est augmenté (ralentissement de la conduction nerveuse, augmentation du temps d’intégration centrale).
L’évaluation de l’habitat et de l’environnement peut être nécessaire à la recherche de facteurs de risque de chutes :
- Escaliers difficiles,
- Chaise ou fauteuil trop bas,
- Tapis, sol glissant,
- Salle de bain non adaptée,
- Luminosité insuffisante,
- Animaux domestiques,
- Chaussures inadaptées,
- Changement d’environnement.
La conduite à tenir sera donc :
- Nutrition équilibrée, apport protéique,
- Supplémentation vitaminocalcique si ostéoporose,
- Stimulation et entraînement physique,
- Activité intellectuelle régulière,
- Prévention de l’isolement d’une personne vivant seule,
- Vérification du port de chaussures stables,
- Adaptation de l’habitat (installation d’une barre d’appui dans les toilettes et la salle de bain).
- Rééducation vestibulaire avec réhabilitation des automatismes posturaux,
- Correction d’un déficit auditif (appareillage auditif),
- Prise en charge ophtalmologique: Correction d’un déficit visuel (prescription de lunettes adaptées, chirurgie de cataracte, traitement de glaucome), Rééducation orthoptique,
- Prise en charge rhumatologique: traitement des douleurs,
- Réduction des psychotropes, adaptation médicamenteuse.
Une collaboration avec une équipe gériatrique sera d’une grande aide
THÉRAPIES FUTURES
Votre texte ici
